El sistema inmunológico juega un papel crucial en el cuerpo humano. El sistema inmunológico no sólo resiste las lesiones, sino que actúa como un muro contra una variedad de infecciones, enfermedades crónicas y agudas. Sin embargo, las defensas del organismo pueden resultar ineficaces contra las células cancerosas o tumorales. Los glóbulos blancos, de los cuales los linfocitos son un componente, se cuentan por miles de millones en el sistema inmunológico. La mayoría de los glóbulos blancos están formados por linfocitos, que se clasifican en las siguientes categorías:
- Linfocitos B- También conocidas como células B, producen anticuerpos para combatir infecciones.
- Linfocitos T- También conocidas como células T, matan las células infectadas en el cuerpo y ayudan a las células B a producir anticuerpos para combatir las infecciones.
- Células asesinas naturales- Eliminan virus y atacan las células infectadas del cuerpo.
La inmunoterapia, un concepto que está ganando popularidad a nivel mundial, se utiliza cada vez más contra el cáncer. La inmunoterapia es un tratamiento que utiliza el propio sistema inmunológico del cuerpo y lo fortalece contra el cáncer. La inmunoterapia 'aumenta la capacidad del cuerpo para detectar y matar células cancerosas.
En un entorno de laboratorio con controles estrictos, se pueden crear células inmunes o anticuerpos y posteriormente administrarlos a los pacientes para curar el cáncer. Para descubrir qué tipos de inmunoterapia son más eficaces en el tratamiento de cánceres específicos, varios han recibido aprobación para su uso o actualmente se están investigando en ensayos clínicos.
Terapia de células T con receptores de antígenos quiméricos
La terapia con células T con receptor de antígeno quimérico (CAR) es un método para tratar tipos específicos de neoplasias malignas de la sangre que utilizan el sistema inmunológico para atacar el cáncer. Con el tratamiento con células CAR-T, se extraen de la sangre células inmunitarias llamadas células T y se les asigna un nuevo gen que las hace capaces de identificar el cáncer. Las células T se inyectan nuevamente en la circulación una vez que se ha agregado el gen, donde se multiplican e inician una serie de reacciones inmunológicas destinadas a matar las células cancerosas.
La leucemia adulta y pediátrica, así como algunas formas de linfoma, se tratan mediante terapia con células CAR-T. Además, se está investigando como tratamiento potencial para muchos tumores sólidos que se desarrollan en el tórax y otras neoplasias malignas. pero como funciona?
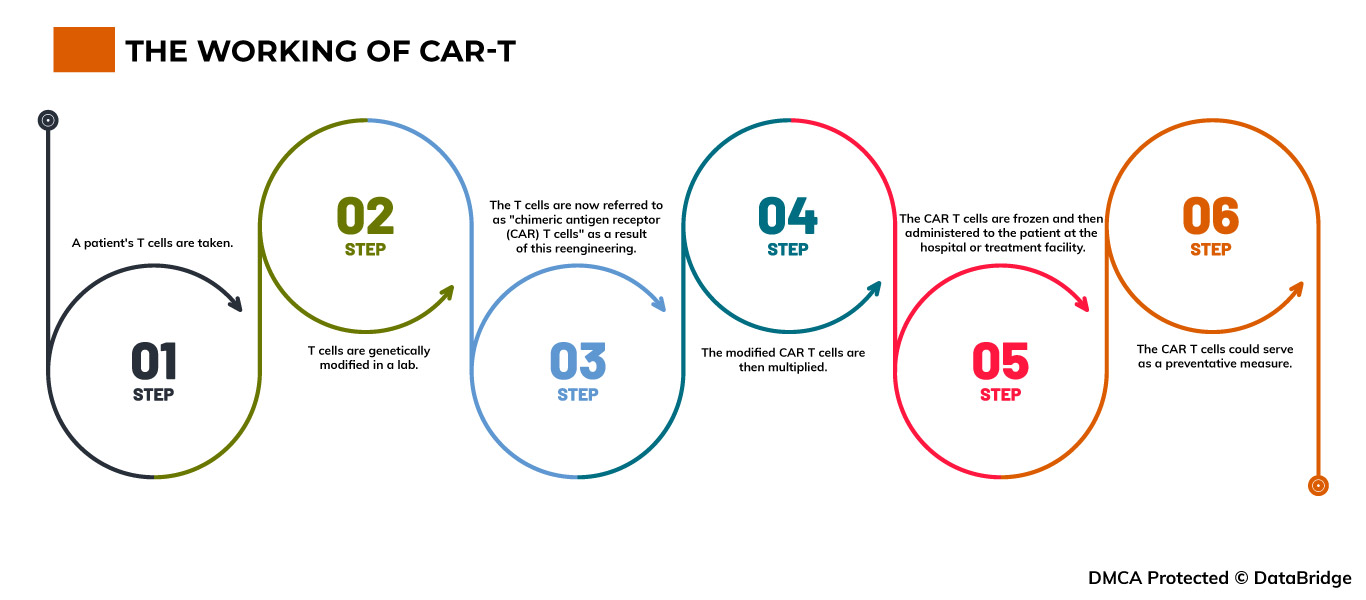
Fig.1: El funcionamiento de CAR-T
Paso 1- Se toman las células T de un paciente. Las células T se obtienen mediante el proceso de aféresis, que implica extraer sangre del cuerpo y eliminar uno o más componentes sanguíneos (como plasma, plaquetas o glóbulos blancos). Luego, el cuerpo recibe la sangre restante.
Paso 2- Las células T se modifican genéticamente en un laboratorio. Las células T se entregan a un laboratorio o instalación de fabricación farmacéutica, donde se modifican genéticamente insertando ADN para crear receptores de antígenos quiméricos (CAR) en su superficie.
Paso 3- Las células T ahora se denominan "células T con receptor de antígeno quimérico (CAR)" como resultado de esta reingeniería. Las células T pueden reconocer un antígeno en células tumorales específicas gracias a los CAR, que son proteínas.
Etapa 4- Luego, las células CAR T modificadas se multiplican. Al cultivar células en un laboratorio, se "expande" la cantidad de células T genéticamente alteradas del paciente. Una vez que hay un número suficiente, estas células CAR T se congelan y se entregan al centro médico o al centro donde el paciente recibe tratamiento.
Paso 5- Las células CAR T se congelan y luego se administran al paciente en el hospital o centro de tratamiento. Antes de recibir la infusión de células T con CAR, muchos pacientes se someten a un breve ciclo de uno o más medicamentos de quimioterapia, lo que se conoce como "linfodepleción". Aumenta la cantidad de células CAR T que se han reintroducido en el torrente sanguíneo del paciente. Estas células "atacantes" detectarán células con el antígeno específico en su superficie y las atacarán.
Paso 6- Las células CAR T podrían servir como medida preventiva. Todas las células cancerosas pueden ser eliminadas por las células CAR T, que pueden permanecer en el cuerpo durante meses después de la infusión. Algunas formas de cáncer de sangre han experimentado remisiones prolongadas como resultado del tratamiento.
Se espera que el mercado de tratamiento de terapia con células CAR-T gane crecimiento en el período de pronóstico de 2021 a 2028. Data Bridge Market Research analiza que el mercado está creciendo con una tasa compuesta anual del 30,0% en el período de pronóstico de 2021 a 2028 y se espera que hasta alcanzar los 37.423,56 millones de dólares estadounidenses para 2028. Aumento del uso de la terapia con células CAR-T para el tratamiento del cáncer y enfermedades infecciosas que actúa como impulsor del crecimiento del mercado de tratamiento con terapia con células CAR-T. Japón está liderando el crecimiento del mercado de tratamiento de terapia con células CAR-T de Asia y el Pacífico. El segmento de células CAR-T autólogas domina en el país debido al aumento de la investigación sobre el tratamiento con terapia con células CAR-T. El segmento de células CAR-T autólogas en Alemania domina el mercado europeo de tratamiento de terapia con células CAR-T debido a la prevalencia del cáncer.
Para saber más sobre el estudio, visite: https://www.databridgemarketresearch.com/reports/global-car-t-cell-therapy-treatment-market
Terapias con células CAR-T aprobadas
Para indicaciones o tumores distintos de aquellos para los que la FDA la ha aprobado, la terapia con células T con CAR sigue siendo accesible para los pacientes que participan en un ensayo clínico. Los procedimientos de juicio difieren. La atención se puede brindar en un hospital o en un centro de tratamiento ambulatorio intensivo con conocimiento en proporcionar inmunoterapia celular, según el ensayo clínico.
Antes, durante o después del tratamiento, es posible que se requiera que los pacientes permanezcan en el centro de tratamiento o hagan arreglos para hacerlo. Antes de que las personas puedan inscribirse en un ensayo, varios procedimientos del ensayo exigen que los pacientes confirmen la disponibilidad de un cuidador. La Administración de Medicamentos y Alimentos de EE. UU. (FDA) ha dado luz verde a los tratamientos con células T con CAR para tratar ciertos casos de leucemia, linfomas y mieloma múltiple. Una vez agotadas las formas alternativas de tratamiento, con frecuencia se utiliza la terapia con células T con CAR. Los ejemplos de terapia de células T con CAR actualmente aprobados incluyen:
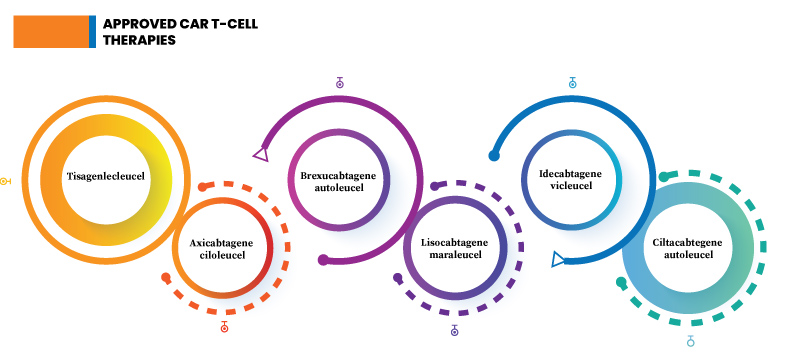
Fig.2: Terapias de células T con CAR aprobadas
Tisagenlecleucel- También conocido como tisa-cel (Kymriah), se usa para tratar el linfoma no Hodgkin de células B, incluido el linfoma difuso de células B grandes (DLBCL), el linfoma folicular con DLBCL y el linfoma de células B de alto grado.
Axicabtagén Ciloleucel- Conocida popularmente como axi-cel, esta inmunoterapia se utiliza contra el linfoma mediastínico primario de células B grandes.
Brexucabtagene Autoleucel- Conocida popularmente como brexu-cel, esta inmunoterapia se utiliza contra la leucemia linfoblástica aguda (LLA) de células B. La leucemia linfoblástica aguda (LLA) de células B afecta a los linfocitos B inmaduros en los leucocitos.
Lisocabtagén Maraleucel- También conocido como liso-cel, se usa para tratar el linfoma no Hodgkin (LNH) de células B.
Idecabtageno Vicleucel- También llamado ide-cel, se utiliza contra el linfoma de células del manto.
Ciltacabtegeno Autoleucel- También llamado cilta-cel, se utiliza contra el mieloma múltiple.
Efectos secundarios comunes y posibles de la inmunoterapia con células CAR-T
La terapia con células T con CAR puede ser muy eficaz en el tratamiento de algunos cánceres difíciles de tratar, pero también puede tener efectos secundarios graves o incluso potencialmente mortales. Como resultado, debe administrarse en un centro médico que haya sido especialmente capacitado para su uso, y los pacientes deben ser monitoreados de cerca durante varias semanas después de recibir las células T con CAR. La terapia con células T con CAR, como la mayoría de los tratamientos contra el cáncer, tiene efectos secundarios que a veces pueden poner en peligro la vida. El síndrome de liberación de citoquinas y los problemas neurológicos son los dos efectos secundarios más comunes.
Síndrome de liberación de citoquinas El síndrome de liberación de citoquinas (CRS) puede ocurrir después de que las células T CAR comienzan a multiplicarse y atacar las células cancerosas. Las citocinas son sustancias químicas que estimulan el sistema inmunológico. Cuando las células T CAR comienzan a funcionar, su sistema inmunológico puede responder liberando grandes cantidades de citoquinas en el torrente sanguíneo. La RSC generalmente ocurre dentro de la primera o segunda semana de tratamiento. Los síntomas comunes de un individuo que padece son:
- Gripe
- Fiebre alta y escalofríos
- Náuseas, vómitos y diarrea.
- Mareo
- Hipertensión
- ritmo cardíaco rápido
- Cansancio
Problemas neurológicos- La terapia con células T con CAR puede afectar su sistema nervioso y causar síntomas en las primeras semanas después del tratamiento. Debido a que algunos síntomas pueden afectar su capacidad para conducir u operar maquinaria, debe evitar hacerlo durante al menos ocho semanas después del tratamiento. Los efectos secundarios comunes bajo esto incluyen:
- dolores de cabeza
- Convulsiones
- Confusión y agitación
- Temblores y espasmos
- Equilibrando la confusión y los problemas
- dificultad para hablar
Algunas terapias de células T con CAR pueden aumentar su riesgo de infección. Las células T CAR están diseñadas para reconocer una proteína llamada CD 19 y se usan para tratar algunas leucemias y linfomas. La mayoría de las células B tienen CD 19 en su superficie. Las células B son un tipo de glóbulo blanco que, al igual que las células T, desempeñan un papel importante en la resistencia a las infecciones. La terapia con células T con CAR dirigida a la proteína CD 19 también mata las células B. Mata tanto las células B normales como las cancerosas. Esto reduce o elimina la cantidad de células B. Esto dificulta la lucha contra las infecciones. Este efecto secundario puede requerir atención médica. Esto se conoce como terapia con inmunoglobulinas.
Esto puede suceder cuando la terapia con células T con CAR descompone rápidamente una gran cantidad de células cancerosas. A medida que las células cancerosas se degradan, liberan ácido úrico en el torrente sanguíneo. Los riñones luchan para hacer frente a los niveles elevados de ácido úrico. Se realizan análisis de sangre periódicos para comprobar esto. Si desarrolla el síndrome de lisis tumoral, se le administrarán líquidos en la vena y medicamentos para ayudar a reducir los niveles de ácido úrico en la sangre.
La mayoría de los pacientes requieren hospitalización durante una semana a diez días para que sus proveedores de atención médica puedan controlar su respuesta al tratamiento y tratar cualquier efecto secundario. Es posible que pueda obtener sus células T con CAR sin tener que permanecer en el hospital.
Fracaso de la terapia con células CAR-T: casos/situaciones
La terapia con células T con CAR no está exenta de defectos. La terapia con células T con CAR no siempre mata las células cancerosas como se esperaba. A veces el tratamiento es eficaz, pero el cáncer regresa. Algunas de las razones por las que la terapia con células T con CAR puede fallar incluyen:
- Las células T CAR son células T que han recibido nuevas instrucciones genéticas, lo que les permite producir moléculas y receptores de antígenos quiméricos (CAR). Las células T deben activar o poner en marcha los nuevos receptores para poder encontrar y eliminar los cánceres. Las células CAR T no pueden funcionar a menos que esto ocurra.
- Se supone que las células CAR T se multiplican una vez que ingresan al cuerpo. Si no lo hacen, es posible que no encuentren ni eliminen suficientes células cancerosas para evitar que el cáncer se propague.
- Las células CAR T a veces pueden simplemente dejar de matar las células cancerosas. Cuando esto ocurre, se produce el agotamiento de las células T. El agotamiento de las células T, según los investigadores, puede estar relacionado con proteínas conocidas como factores de transcripción, que ayudan a activar y desactivar genes.
- Las células cancerosas pueden cambiar o mutar, lo que hace que las células T con CAR pierdan el antígeno para el que fueron diseñadas.
Pronóstico y perspectivas futuras de la terapia con células CAR-T
El tratamiento con células T con CAR aún está en su infancia, pero los ensayos continúan mostrando resultados prometedores. Por ejemplo, una investigación realizada en 2020 siguió a niños con leucemia linfoblástica aguda (LLA). Después del tratamiento, más del 85 % de los niños con LLA entraron en remisión completa y el 60 % de esos niños todavía estaban libres de cáncer un año después. Además, los científicos están trabajando arduamente para obtener una nueva comprensión del tratamiento con células T con CAR. Las células T con CAR fueron objeto de más de 800 investigaciones hasta marzo de 2020. Los ejemplos de investigaciones actuales incluyen:
- Examinar el potencial de la terapia con células T con CAR para tratar tumores malignos sólidos como el cáncer de mama y de pulmón.
- Encontrar estrategias para disminuir los efectos secundarios de la terapia.
- Buscando formas de prolongar el período en el que las células T con CAR pueden contener enfermedades malignas.
- Buscando formas de aumentar la producción de células CAR T para que los pacientes puedan recibir tratamiento más rápidamente.
Data Bridge Market Research analiza que el mercado de células T del receptor de antígeno quimérico (CAR-T), que fue de USD 1.965,8 millones en 2021, se dispararía hasta USD 28714,00 millones para 2029 y se espera que experimente una tasa compuesta anual del 39,82% durante el período de pronóstico. 2022 a 2029. Se prevé que el aumento de la frecuencia del cáncer, el aumento del número de pacientes que no han respondido a tratamientos alternativos y el aumento de los costes sanitarios promoverán el crecimiento del receptor de antígeno quimérico (CAR). Mercado de terapia con células T en el período de pronóstico. En julio de 2020, tras obtener el permiso de la FDA para su comercialización en Estados Unidos, Kite Pharma, una filial de Gilead Sciences, presentó Tecartus.
Para saber más sobre el estudio, visite: https://www.databridgemarketresearch.com/reports/global-chimeric-antigen-receptor-t-car-t-cells-market











