Global Healthcare Payer Solutions Market
Marktgröße in Milliarden USD
CAGR :
% 
 USD
72.19 Billion
USD
133.63 Billion
2024
2032
USD
72.19 Billion
USD
133.63 Billion
2024
2032
| 2025 –2032 | |
| USD 72.19 Billion | |
| USD 133.63 Billion | |
|
|
|
|
Globale Marktsegmentierung für Lösungen für Kostenträger im Gesundheitswesen nach Servicetyp (Business Process Outsourcing, IT-Outsourcing und Knowledge Process Outsourcing), Anwendung (Claims Management Services, Integrierte Front-Office-Dienste und Back-Office-Operationen, Mitgliederverwaltungsdienste, Providerverwaltungsdienste, Abrechnungs- und Kontenverwaltungsdienste, Analyse- und Betrugsmanagementdienste, HR-Dienste, Zahlungsverwaltungsdienste sowie Audit- und Analysesysteme), Endbenutzer (private und öffentliche Kostenträger) – Branchentrends und Prognose bis 2032
Marktgröße für Lösungen für Kostenträger im Gesundheitswesen
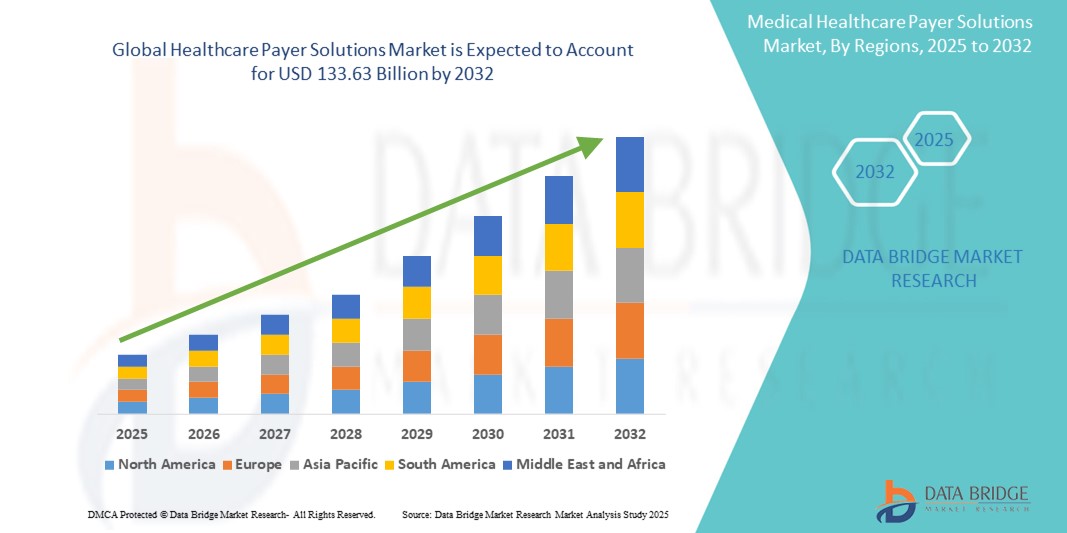
- Der globale Markt für Lösungen für Kostenträger im Gesundheitswesen wurde im Jahr 2024 auf 72,19 Milliarden US-Dollar geschätzt und soll bis 2032 133,63 Milliarden US-Dollar erreichen , bei einer CAGR von 8,00 % im Prognosezeitraum.
- Die Marktexpansion ist vor allem auf die zunehmende Komplexität der Gesundheitssysteme und den wachsenden Bedarf an Kostendämpfung, Schadenmanagement und verstärkter Patienteneinbindung zurückzuführen, insbesondere bei Versicherungsanbietern und staatlichen Kostenträgern.
- Darüber hinaus rationalisiert der Einsatz fortschrittlicher Analyseverfahren , Cloud-basierter Plattformen und KI-gestützter Tools die Abläufe und verbessert die Entscheidungsfindung. Diese Innovationen verändern traditionelle Kostenträgermodelle und steigern die Nachfrage nach effizienten, skalierbaren Lösungen für Kostenträger im Gesundheitswesen erheblich.
Marktanalyse für Lösungen für Kostenträger im Gesundheitswesen
- Lösungen für Kostenträger im Gesundheitswesen, die Dienstleistungen und Plattformen für das Schadenmanagement, die Mitgliedereinbindung und die Risikobewertung umfassen, werden für die Optimierung der Betriebsabläufe und die Verbesserung der Kosteneffizienz bei öffentlichen und privaten Versicherungsorganisationen weltweit immer wichtiger.
- Der Anstieg der Nachfrage nach Lösungen für Kostenträger ist größtenteils auf den zunehmenden Druck zurückzuführen, Verwaltungskosten zu senken, die Behandlungsergebnisse der Patienten zu verbessern und sich an die sich entwickelnden regulatorischen Rahmenbedingungen und wertorientierten Versorgungsmodelle anzupassen.
- Nordamerika dominierte den Markt für Lösungen für Kostenträger im Gesundheitswesen mit dem größten Umsatzanteil von 46,8 % im Jahr 2024. Dies ist auf eine hoch digitalisierte Gesundheitsinfrastruktur, eine starke behördliche Aufsicht und die frühzeitige Einführung fortschrittlicher Analyse- und Cloud-Technologien durch Versicherer und staatliche Programme wie Medicare und Medicaid zurückzuführen.
- Der asiatisch-pazifische Raum wird im Prognosezeitraum voraussichtlich die am schnellsten wachsende Region im Markt für Lösungen für Gesundheitszahler sein, da der Krankenversicherungsschutz zunimmt, Initiativen zur digitalen Transformation stattfinden und die Gesundheitsausgaben in Ländern wie Indien und China steigen.
- Das Segment Business Process Outsourcing dominierte den Markt für Lösungen für Kostenträger im Gesundheitswesen mit einem Marktanteil von 50,1 % im Jahr 2024, getrieben von seiner Kosteneffizienz, Skalierbarkeit und der Fähigkeit, nicht zum Kerngeschäft gehörende Verwaltungsfunktionen wie die Schadensabwicklung und den Kundensupport zu rationalisieren.
Berichtsumfang und Marktsegmentierung für Lösungen für Kostenträger im Gesundheitswesen
|
Eigenschaften |
Wichtige Markteinblicke zu Lösungen für Kostenträger im Gesundheitswesen |
|
Abgedeckte Segmente |
|
|
Abgedeckte Länder |
Nordamerika
Europa
Asien-Pazifik
Naher Osten und Afrika
Südamerika
|
|
Wichtige Marktteilnehmer |
|
|
Marktchancen |
|
|
Wertschöpfungsdaten-Infosets |
Zusätzlich zu den Einblicken in Marktszenarien wie Marktwert, Wachstumsrate, Segmentierung, geografische Abdeckung und wichtige Akteure enthalten die von Data Bridge Market Research kuratierten Marktberichte auch ausführliche Expertenanalysen, Preisanalysen, Markenanteilsanalysen, Verbraucherumfragen, demografische Analysen, Lieferkettenanalysen, Wertschöpfungskettenanalysen, eine Übersicht über Rohstoffe/Verbrauchsmaterialien, Kriterien für die Lieferantenauswahl, PESTLE-Analysen, Porter-Analysen und regulatorische Rahmenbedingungen. |
Markttrends für Lösungen für Kostenträger im Gesundheitswesen
„KI-gestützte Automatisierung und prädiktive Analytik im Schaden- und Mitgliedermanagement“
- Ein wichtiger Trend, der den globalen Markt für Lösungen für Kostenträger im Gesundheitswesen verändert, ist die Integration von künstlicher Intelligenz (KI), maschinellem Lernen (ML) und prädiktiver Analytik in Kostenträgersysteme, um Abläufe zu optimieren und die Entscheidungsgenauigkeit zu verbessern. Diese Technologien werden zunehmend zur Automatisierung der Schadensabwicklung, zur Erkennung betrügerischer Aktivitäten und zur Verbesserung der Mitgliederbindungsstrategien eingesetzt.
- Unternehmen wie Optum und Cognizant nutzen beispielsweise KI, um wiederkehrende Verwaltungsaufgaben zu automatisieren und so Bearbeitungszeit und Betriebskosten zu reduzieren. KI-gestützte Tools analysieren zudem umfangreiche Datensätze, um Nutzungsmuster im Gesundheitswesen vorherzusagen. So können Kostenträger Risiken und Behandlungsergebnisse proaktiv steuern.
- Prädiktive Analysen helfen Kostenträgern, Hochrisikopatienten zu identifizieren, die Versorgungskoordination zu optimieren und frühzeitige Interventionen zu ermöglichen, die die Gesundheitsergebnisse verbessern und gleichzeitig die Kosten senken. Beispielsweise nutzt Anthem, Inc. Datenanalysen, um die Mitgliederpopulation zu schichten und die Ressourcenzuweisung effizient zu steuern.
- Chatbots und virtuelle Assistenten werden auch im Mitgliederservice immer häufiger eingesetzt. Sie bieten rund um die Uhr Support, reduzieren die Auslastung der Callcenter und verbessern die Benutzerzufriedenheit durch die Echtzeit-Lösung von Anfragen.
- Dieser Wandel hin zu digitaler Automatisierung und Intelligenz steigert nicht nur die Betriebseffizienz, sondern richtet die Zahlersysteme auch auf die umfassenderen Ziele einer wertorientierten Versorgung, Verantwortlichkeit und personalisierten Mitgliedererfahrung aus und fördert so fortlaufende Innovationen und Investitionen in Zahlerplattformen der nächsten Generation.
Marktdynamik von Lösungen für Kostenträger im Gesundheitswesen
Treiber
„Steigende Nachfrage nach Kostendämpfung und Einhaltung gesetzlicher Vorschriften“
- Der globale Markt für Lösungen für Kostenträger im Gesundheitswesen wird maßgeblich durch die steigende Nachfrage der Kostenträger nach der Senkung der Verwaltungskosten, der Gewährleistung einer zeitnahen Bearbeitung von Ansprüchen und der Einhaltung der sich entwickelnden Gesundheitsvorschriften angetrieben.
- So kündigte CVS Health beispielsweise im Jahr 2024 die Erweiterung seines Portfolios an Lösungen für Zahler an, um KI-gesteuerte Tools zur Schadensregulierung und Einhaltung von Vorschriften einzuschließen, die darauf abzielen, den Verwaltungsaufwand zu reduzieren und die Genauigkeit der Ansprüche zu verbessern.
- Steigende Gesundheitsausgaben und der Trend zu einer wertorientierten Versorgung veranlassen sowohl öffentliche als auch private Kostenträger dazu, digitale Plattformen zu nutzen, die die Arbeitsabläufe effizienter gestalten, Betrug reduzieren und die Koordination der Versorgung verbessern.
- Darüber hinaus erfordern zunehmende staatliche Auflagen und regulatorische Anforderungen wie HIPAA, die Einführung von ICD-11 und die Einhaltung des ACA fortschrittliche Technologien für Kostenträger, die eine genaue Datenberichterstattung und Echtzeitprüfung unterstützen und so die Marktnachfrage in Industrie- und Schwellenländern ankurbeln.
Einschränkung/Herausforderung
„Datenschutzbedenken und Integrationskomplexitäten“
- Eine der größten Herausforderungen für den Markt für Lösungen für Kostenträger im Gesundheitswesen besteht darin, den Datenschutz und die Datensicherheit angesichts zunehmender Cyberbedrohungen und strenger Datenschutzbestimmungen wie DSGVO und HIPAA zu gewährleisten.
- Aufsehenerregende Sicherheitsverletzungen in Gesundheitsdatensystemen haben bei den Beteiligten Alarm ausgelöst und erfordern robuste Cybersicherheitsrahmen, eine sichere Cloud-Infrastruktur und umfassende Maßnahmen zur Zugriffskontrolle.
- Darüber hinaus gestaltet sich die Integration von Kostenträgerlösungen in bestehende IT-Systeme, unterschiedliche Datenquellen und Anbieternetzwerke oft komplex und ressourcenintensiv. Oftmals stehen Unternehmen vor technischen und operativen Hürden bei der Migration auf moderne Plattformen oder der Konsolidierung fragmentierter Infrastrukturen.
- Diese Integrationsschwierigkeiten, kombiniert mit Bedenken hinsichtlich Systemausfallzeiten, Interoperabilität und Anbieterabhängigkeit, können die Akzeptanz bei traditionellen Zahlern verlangsamen.
- Die Bewältigung dieser Herausforderungen durch skalierbare, interoperable Lösungen und klare Compliance-Protokolle ist für den langfristigen Erfolg des Marktes von entscheidender Bedeutung.
Marktumfang für Lösungen für Kostenträger im Gesundheitswesen
Der Markt ist nach Servicetyp, Anwendung und Endbenutzer segmentiert.
- Nach Servicetyp
Der Markt für Lösungen für Kostenträger im Gesundheitswesen ist nach Dienstleistungsart in Business Process Outsourcing (BPO), Information Technology Outsourcing (ITO) und Knowledge Process Outsourcing (KPO) segmentiert. Das Segment Business Process Outsourcing (BPO) dominierte den Markt mit dem größten Umsatzanteil von 50,1 % im Jahr 2024. Grund dafür ist die Notwendigkeit, Verwaltungskosten zu senken und die Betriebseffizienz durch Outsourcing von Dienstleistungen wie Schadensabwicklung, Mitgliederservices und Abrechnung zu verbessern. Kostenträger setzen zunehmend auf BPO, um nicht zum Kerngeschäft gehörende Prozesse zu optimieren, Skalierbarkeit zu erreichen und sich auf strategische Kernfunktionen zu konzentrieren.
Das Segment Knowledge Process Outsourcing (KPO) wird voraussichtlich von 2025 bis 2032 das höchste Wachstum verzeichnen, angetrieben durch die steigende Nachfrage nach fortschrittlicher Analytik, versicherungsmathematischen Dienstleistungen und Risikomanagementlösungen. Mit zunehmender Marktreife investieren Kostenträger in höherwertige Outsourcing-Dienstleistungen, die datenbasierte Erkenntnisse liefern und strategische Entscheidungen unterstützen.
- Nach Anwendung
Der Markt für Lösungen für Kostenträger im Gesundheitswesen ist nach Anwendung segmentiert in Schadenmanagementdienste, integrierte Front-Office- und Back-Office-Dienste, Mitgliederverwaltungsdienste, Anbieterverwaltungsdienste, Abrechnungs- und Kontoverwaltungsdienste, Analyse- und Betrugsmanagementdienste, Personaldienstleistungen, Zahlungsmanagementdienste sowie Audit- und Analysesysteme. Das Segment Schadenmanagementdienste hielt im Jahr 2024 mit 28,3 % den höchsten Marktanteil, was auf das steigende Schadensvolumen und den Bedarf an Automatisierung, Genauigkeit und Compliance bei der Bearbeitung zurückzuführen ist. Eine effiziente Schadensabwicklung reduziert Verzögerungen und Verwaltungskosten erheblich und ist daher ein zentraler Schwerpunkt sowohl für private als auch für öffentliche Kostenträger.
Das Segment Analyse- und Betrugsmanagementdienste wird voraussichtlich von 2025 bis 2032 die höchste durchschnittliche jährliche Wachstumsrate verzeichnen. Grund dafür ist die zunehmende Bedeutung der Erkennung betrügerischer Ansprüche, des Risikomanagements und der Kostensenkung durch prädiktive Analysen und KI-basierte Tools. Die zunehmende Komplexität von Gesundheitsdaten veranlasst Kostenträger zudem dazu, intelligente, skalierbare Lösungen in diesem Bereich zu implementieren.
- Nach Endbenutzer
Der Markt für Lösungen im Gesundheitswesen ist nach Endnutzern in private und öffentliche Kostenträger segmentiert. Das Segment der privaten Kostenträger dominierte den Markt mit einem Umsatzanteil von 57,1 % im Jahr 2024, was auf höhere Investitionskapazitäten, die frühzeitige Einführung digitaler Technologien und zunehmende Partnerschaften mit Drittanbietern zurückzuführen ist. Private Versicherer sind agiler bei der Implementierung von KI, Automatisierung und Cloud-basierten Lösungen, um die Effizienz und das Engagement ihrer Mitglieder zu steigern.
Das Segment der öffentlichen Kostenträger dürfte im Prognosezeitraum stetig wachsen, unterstützt durch staatliche Gesundheitsreformen, die Ausweitung öffentlicher Versicherungsprogramme und Initiativen zur Modernisierung bestehender Systeme mit integrierten digitalen Plattformen.
Regionale Analyse des Marktes für Lösungen für Zahler im Gesundheitswesen
- Nordamerika dominierte den Markt für Lösungen für Kostenträger im Gesundheitswesen mit dem größten Umsatzanteil von 46,8 % im Jahr 2024. Dies ist auf eine hoch digitalisierte Gesundheitsinfrastruktur, eine starke behördliche Aufsicht und die frühzeitige Einführung fortschrittlicher Analyse- und Cloud-Technologien durch Versicherer und staatliche Programme wie Medicare und Medicaid zurückzuführen.
- Der Schwerpunkt der Region auf der Senkung der Gesundheitskosten, der Verbesserung der Verwaltungseffizienz und der Einhaltung sich entwickelnder regulatorischer Anforderungen beschleunigt die Einführung digitaler Lösungen für Zahler wie etwa zur Automatisierung von Ansprüchen, zur Betrugserkennung und zur Einbindung von Mitgliedern.
- Darüber hinaus unterstützen die Verfügbarkeit qualifizierter Fachkräfte, eine günstige Regierungspolitik und hohe Gesundheitsausgaben die Ausweitung von Kostenträgerlösungen im privaten und öffentlichen Sektor und machen Nordamerika zu einem führenden Zentrum für Innovation und Umsetzung in diesem Markt.
Markteinblicke für Lösungen für Kostenträger im Gesundheitswesen in den USA
Der US-Markt für Lösungen für Gesundheitsdienstleister hatte 2024 mit 78,6 % den größten Umsatzanteil in Nordamerika, was auf hohe Gesundheitsausgaben, komplexe Versicherungsstrukturen und eine strenge Regulierung zurückzuführen ist. Die Nachfrage nach fortschrittlichen Anbieterplattformen wird durch die zunehmende Verlagerung hin zu einer wertorientierten Versorgung, steigende Verwaltungskosten und den Fokus auf die Verbesserung der Patientenergebnisse unterstützt. Die Integration von KI, Cloud-basierten Systemen und Interoperabilitätstools beschleunigt die digitale Transformation sowohl bei öffentlichen als auch privaten Anbietern und fördert die Marktexpansion.
Markteinblick für Lösungen für Kostenträger im Gesundheitswesen in Europa
Der europäische Markt für Lösungen für Kostenträger im Gesundheitswesen wird im Prognosezeitraum voraussichtlich stetig wachsen. Dies ist auf nationale Gesundheitsreformen, die zunehmende Nutzung digitaler Gesundheitslösungen und den Druck zur Kontrolle der öffentlichen Gesundheitsausgaben zurückzuführen. Länder wie Deutschland, Frankreich und Großbritannien investieren in elektronisches Schadenmanagement, Risikoanpassungssysteme und Bevölkerungsgesundheitsanalysen, um die Kostenträgerinfrastruktur zu modernisieren. Die Umsetzung der DSGVO hat zudem die Entwicklung sicherer und konformer Kostenträgerplattformen in der gesamten Region vorangetrieben.
Markteinblicke für Lösungen für Kostenträger im Gesundheitswesen in Großbritannien
Der britische Markt für Kostenträgerlösungen im Gesundheitswesen wird voraussichtlich stetig wachsen. Dies wird durch die digitalen Transformationsinitiativen des National Health Service (NHS) und die Notwendigkeit, betriebliche Ineffizienzen zu reduzieren, vorangetrieben. Die Einführung von Kostenträgerlösungen wird durch die politisch motivierte Nachfrage nach integrierten Versorgungssystemen und wertorientierten Erstattungsmodellen unterstützt. Darüber hinaus fördert der verstärkte Fokus auf Betrugserkennung und prädiktive Analytik die Akzeptanz bei staatlichen und privaten Krankenversicherungen.
Markteinblicke für Lösungen für Kostenträger im Gesundheitswesen in Deutschland
Der deutsche Markt für Lösungen für Kostenträger im Gesundheitswesen wächst, da Deutschland Wert auf effiziente gesetzliche Krankenversicherungen und die Einhaltung strenger regulatorischer Rahmenbedingungen legt. Kostenträger setzen zunehmend auf Automatisierung und KI-gestützte Tools, um die Bearbeitung von Schadensfällen zu optimieren, Betrugserkennung zu verbessern und das Gesundheitsmanagement der Bevölkerung zu unterstützen. Deutschlands starker Mix aus öffentlich-privaten Kostenträgern und seine fortschrittliche Gesundheitsinfrastruktur tragen maßgeblich zum europäischen Marktwachstum bei.
Markteinblicke für Lösungen für Kostenträger im Gesundheitswesen im asiatisch-pazifischen Raum
Der Markt für Kostenträgerlösungen im Gesundheitswesen im asiatisch-pazifischen Raum wird voraussichtlich von 2025 bis 2032 die höchste jährliche Wachstumsrate aufweisen. Dies ist auf steigende Gesundheitsausgaben, eine zunehmende Versicherungsdichte und staatliche Initiativen zur Digitalisierung des Gesundheitswesens zurückzuführen. Länder wie China, Indien und Japan setzen auf Kostenträgerlösungen, um den Ausbau nationaler Versicherungssysteme zu unterstützen, die Effizienz der Schadenbearbeitung zu verbessern und Betrug zu reduzieren. Das regionale Marktwachstum wird zudem durch die zunehmende Fokussierung auf Cloud-basierte und mobilfähige Plattformen gefördert.
Markteinblicke für Lösungen für Krankenkassen im japanischen Gesundheitswesen
Der japanische Markt für Lösungen für Kostenträger im Gesundheitswesen verzeichnet aufgrund der Modernisierung des landesweiten Gesundheitssystems und der hohen Nachfrage nach effizienter Schadensabwicklung und -analyse ein starkes Wachstum. Da Japan aufgrund seiner alternden Bevölkerung mit steigenden Kosten konfrontiert ist, setzen Kostenträgerorganisationen auf intelligente Lösungen, um die Ressourcenverteilung zu optimieren, Betrug aufzudecken und eine nachhaltige Leistungserbringung zu gewährleisten. Auch die Integration elektronischer Patientenakten und digitaler Gesundheitsplattformen gewinnt an Bedeutung.
Markteinblick für Lösungen für Kostenträger im Gesundheitswesen in Indien
Indien erzielte 2024 den größten Umsatzanteil im asiatisch-pazifischen Raum, angetrieben durch den schnell wachsenden Krankenversicherungssektor, digitale Gesundheitsinitiativen und den Ausbau öffentlich-privater Partnerschaften. Regierungsprogramme wie Ayushman Bharat treiben die Nachfrage nach skalierbaren, cloudbasierten Lösungen für die Verwaltung von Ansprüchen, Mitgliederdaten und Leistungsanalysen voran. Die zunehmende Verbreitung von Health-Tech-Startups und erschwinglichen IT-Dienstleistungen stärkt Indiens Position als dynamischer und vielversprechender Markt für Lösungen für die Kostenträger.
Marktanteil von Lösungen für Kostenträger im Gesundheitswesen
Die Branche der Lösungen für Kostenträger im Gesundheitswesen wird hauptsächlich von etablierten Unternehmen angeführt, darunter:
- Optum, Inc. (USA)
- Cognizant (USA)
- Change Healthcare (USA)
- ExlService Holdings, Inc. (USA)
- Infosys Limited (Indien)
- Tata Consultancy Services Limited (Indien)
- Wipro (Indien)
- Accenture (Irland)
- IBM (USA)
- Conduent Incorporated (USA)
- HCL Technologies Limited (Indien)
- NTT DATA Group Corporation (Japan)
- Atos SE (Frankreich)
- DXC Technology Company (USA)
- Genpact Limited (USA)
- Oracle Corporation (USA)
- Epic Systems Corporation (USA)
- HealthEdge Software, Inc. (USA)
- Inovalon Holdings, Inc. (USA)
- MCKESSON CORPORATION (USA)
Was sind die jüngsten Entwicklungen auf dem globalen Markt für Lösungen für Kostenträger im Gesundheitswesen?
- Im April 2024 brachte Optum, ein führender Gesundheitsdienstleister der UnitedHealth Group, eine KI-gestützte Schadensregulierungs-Engine der nächsten Generation auf den Markt, die Bearbeitungszeiten beschleunigen und Fehler reduzieren soll. Die Lösung integriert prädiktive Analysen, um Anomalien zu erkennen, die Betrugserkennung zu verbessern und die Genauigkeit der Erstattung zu erhöhen. Diese Entwicklung spiegelt Optums Engagement für die Förderung von Automatisierung und Datenintelligenz im Gesundheitswesen wider.
- Im März 2024 erweiterte Cognizant Technology Solutions seine Plattform für Kostenträger im Gesundheitswesen um neue Funktionen, die sich auf die Einhaltung gesetzlicher Vorschriften und wertorientierte Erstattungsmodelle konzentrieren. Das Upgrade umfasst verbesserte Interoperabilitätsfunktionen, die eine bessere Integration mit elektronischen Patientenakten und den Austausch von Gesundheitsinformationen ermöglichen. Dieser Schritt stärkt Cognizants Position als Anbieter skalierbarer, konformer Lösungen für private und öffentliche Kostenträger.
- Im Februar 2024 führte Change Healthcare, heute Teil von Optum, eine fortschrittliche Plattform für Zahlungsgenauigkeit ein, die Kostenträgern hilft, Überzahlungen vor der Abrechnung zu erkennen und zu verhindern. Die Plattform nutzt Echtzeitanalysen und KI-Algorithmen und verdeutlicht damit die wachsende Nachfrage nach intelligenten Kostendämpfungstools in Kostenträger-Ökosystemen.
- Im Januar 2024 gab Infosys Ltd. eine strategische Partnerschaft mit einem führenden US-Krankenversicherer bekannt, um dessen zentrale Zahlersysteme mithilfe einer Cloud-nativen Architektur zu modernisieren. Die Zusammenarbeit konzentriert sich auf verbesserte Mitgliedererlebnisse, Echtzeit-Nachverfolgung von Ansprüchen und operative Flexibilität durch eine vollständig integrierte digitale Lösung.
- Im Dezember 2023 brachte EXL Service Holdings Inc. eine spezielle Analyse-Suite für Kostenträger im Gesundheitswesen auf den Markt, die das Gesundheitsmanagement und die Risikostratifizierung der Bevölkerung unterstützen soll. Indem die Lösung Kostenträgern ermöglicht, aus umfangreichen Datensätzen im Gesundheitswesen umsetzbare Erkenntnisse abzuleiten, unterstützt sie eine verbesserte Versorgungskoordination und ergebnisorientierte Planung und unterstreicht die Hinwendung der Branche zu datengesteuerten Strategien.
SKU-
Erhalten Sie Online-Zugriff auf den Bericht zur weltweit ersten Market Intelligence Cloud
- Interaktives Datenanalyse-Dashboard
- Unternehmensanalyse-Dashboard für Chancen mit hohem Wachstumspotenzial
- Zugriff für Research-Analysten für Anpassungen und Abfragen
- Konkurrenzanalyse mit interaktivem Dashboard
- Aktuelle Nachrichten, Updates und Trendanalyse
- Nutzen Sie die Leistungsfähigkeit der Benchmark-Analyse für eine umfassende Konkurrenzverfolgung
Inhaltsverzeichnis
1 INTRODUCTION
1.1 OBJECTIVES OF THE STUDY
1.2 MARKET DEFINITION
1.3 OVERVIEW OF GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET
1.4 CURRENCY AND PRICING
1.5 LIMITATION
1.6 MARKETS COVERED
2 MARKET SEGMENTATION
2.1 KEY TAKEAWAYS
2.2 ARRIVING AT THE GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET SIZE
2.2.1 VENDOR POSITIONING GRID
2.2.2 TECHNOLOGY LIFE LINE CURVE
2.2.3 TRIPOD DATA VALIDATION MODEL
2.2.4 MARKET GUIDE
2.2.5 MULTIVARIATE MODELLING
2.2.6 TOP TO BOTTOM ANALYSIS
2.2.7 CHALLENGE MATRIX
2.2.8 APPLICATION COVERAGE GRID
2.2.9 STANDARDS OF MEASUREMENT
2.2.10 VENDOR SHARE ANALYSIS
2.2.11 DATA POINTS FROM KEY PRIMARY INTERVIEWS
2.2.12 DATA POINTS FROM KEY SECONDARY DATABASES
2.3 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET: RESEARCH SNAPSHOT
2.4 ASSUMPTIONS
3 MARKET OVERVIEW
3.1 DRIVERS
3.2 RESTRAINTS
3.3 OPPORTUNITIES
3.4 CHALLENGES
4 EXECUTIVE SUMMARY
5 PREMIUM INSIGHTS
5.1 PESTEL ANALYSIS
5.2 PORTER’S FIVE FORCES MODEL
6 INDUSTRY INSIGHTS
6.1 KEY PRICING STRATEGIES
6.2 DATA-DRIVEN DECISION MAKING
6.3 ADOPTION OF OUTSOURCING
6.4 INTERVIEWS WITH SPECIALIST
6.5 OTHER KOL SNAPSHOTS
6.6 PAYER VALUE CHAIN ANALYSIS
7 MERGERS AND ACQUISITION
7.1 LICENSING
7.2 COMMERCIALIZATION AGREEMENTS
8 REGULATORY FRAMEWORK
8.1 REGULATORY PROCESS
8.2 REGULATORY APPROVAL PATHWAYS
8.3 LICENSING AND REGISTRATION
9 MARKET ACCESS
9.1 10-YEAR MARKET FORECAST
9.2 TECHNOLOGICAL ENABLEMENT
9.3 EXPANDING HEALTH INSURANCE COVERAGE
9.4 FOCUS ON CUSTOMER ENGAGEMENT
9.5 NAVIGATING REIMBURSEMENT MODELS
10 MARKET OVERVIEW
10.1 DRIVERS
10.2 RESTRAINTS
10.3 OPPORTUNITIES
10.4 CHALLENGES
11 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY SERVICE TYPE
11.1 OVERVIEW
11.2 BUSINESS PROCESS OUTSOURCING
11.2.1 CLAIMS PROCESSING
11.2.2 CUSTOMER SERVICE
11.2.3 ENROLLMENT & BILLING SERVICES
11.2.4 PROVIDER MANAGEMENT
11.2.5 MEDICAL CODING & BILLING
11.2.6 OTHER ADMINISTRATIVE SERVICES
11.3 KPO (KNOWLEDGE PROCESS OUTSOURCING)
11.3.1 DATA ANALYTICS & ACTUARIAL SERVICES
11.3.2 COMPLIANCE & RISK MANAGEMENT
11.3.3 FRAUD DETECTION & PREVENTION
11.3.4 HEALTHCARE CONSULTING & MARKET RESEARCH
11.3.5 HEALTH PLAN DESIGN & CONSULTING
11.3.6 PREDICTIVE MODELING
11.4 ITO (INFORMATION TECHNOLOGY OUTSOURCING)
11.4.1 IT INFRASTRUCTURE MANAGEMENT
11.4.2 APPLICATION MANAGEMENT SERVICES
11.4.3 CYBERSECURITY & DATA PRIVACY
11.4.4 CLOUD SERVICES & HOSTING
11.4.5 SYSTEM INTEGRATION & IMPLEMENTATION
11.4.6 DATA WAREHOUSING & BUSINESS INTELLIGENCE
12 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY APPLICATION
12.1 OVERVIEW
12.2 CLAIMS MANAGEMENT
12.3 PROVIDER NETWORK MANAGEMENT
12.4 CUSTOMER RELATIONSHIP MANAGEMENT
12.5 BILLING & ACCOUNTS MANAGEMENT
12.6 COMPLIANCE MANAGEMENT
12.7 FRAUD DETECTION & PREVENTION
12.8 DATA ANALYTICS & HEALTH INFORMATICS
13 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY DEPLOYMENT MODE
13.1 OVERVIEW
13.2 ON-PREMISE
13.3 CLOUD-BASED
14 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY END USER
14.1 OVERVIEW
14.2 PRIVATE PAYERS
14.2.1 INSURANCE COMPANIES
14.2.2 HEALTH MAINTENANCE ORGANIZATIONS (HMOS)
14.2.3 PREFERRED PROVIDER ORGANIZATIONS (PPOS)
14.3 PUBLIC PAYERS
14.3.1 GOVERNMENT HEALTH INSURANCE PROGRAMS
14.3.2 MEDICARE & MEDICAID
15 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY CONTRACT TYPE
15.1 OVERVIEW
15.2 LONG-TERM CONTRACTS
15.3 SHORT-TERM CONTRACTS
16 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY SIZE OF ORGANIZATION (PAYER)
16.1 OVERVIEW
16.2 LARGE ENTERPRISES
16.3 SMALL & MEDIUM ENTERPRISES (SMES)
17 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , SWOT AND DBMR ANALYSIS
18 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , COMPANY LANDSCAPE
18.1 COMPANY SHARE ANALYSIS: GLOBAL
18.2 COMPANY SHARE ANALYSIS: NORTH AMERICA
18.3 COMPANY SHARE ANALYSIS: EUROPE
18.4 COMPANY SHARE ANALYSIS: ASIA-PACIFIC
18.5 MERGERS & ACQUISITIONS
18.6 NEW PRODUCT DEVELOPMENT & APPROVALS
18.7 EXPANSIONS
18.8 REGULATORY CHANGES
18.9 PARTNERSHIP AND OTHER STRATEGIC DEVELOPMENTS
19 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , BY REGION
GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , (ALL SEGMENTATION PROVIDED ABOVE IS REPRESENTED IN THIS CHAPTER BY COUNTRY)
19.1 NORTH AMERICA
19.1.1 U.S.
19.1.2 CANADA
19.1.3 MEXICO
19.2 EUROPE
19.2.1 GERMANY
19.2.2 U.K.
19.2.3 ITALY
19.2.4 FRANCE
19.2.5 SPAIN
19.2.6 RUSSIA
19.2.7 SWITZERLAND
19.2.8 TURKEY
19.2.9 BELGIUM
19.2.10 NETHERLANDS
19.2.11 DENMARK
19.2.12 SWEDEN
19.2.13 POLAND
19.2.14 NORWAY
19.2.15 FINLAND
19.2.16 REST OF EUROPE
19.3 ASIA-PACIFIC
19.3.1 JAPAN
19.3.2 CHINA
19.3.3 SOUTH KOREA
19.3.4 INDIA
19.3.5 SINGAPORE
19.3.6 THAILAND
19.3.7 INDONESIA
19.3.8 MALAYSIA
19.3.9 PHILIPPINES
19.3.10 AUSTRALIA
19.3.11 NEW ZEALAND
19.3.12 VIETNAM
19.3.13 TAIWAN
19.3.14 REST OF ASIA-PACIFIC
19.4 SOUTH AMERICA
19.4.1 BRAZIL
19.4.2 ARGENTINA
19.4.3 REST OF SOUTH AMERICA
19.5 MIDDLE EAST AND AFRICA
19.5.1 SOUTH AFRICA
19.5.2 EGYPT
19.5.3 BAHRAIN
19.5.4 UNITED ARAB EMIRATES
19.5.5 KUWAIT
19.5.6 OMAN
19.5.7 QATAR
19.5.8 SAUDI ARABIA
19.5.9 REST OF MEA
19.6 KEY PRIMARY INSIGHTS: BY MAJOR COUNTRIES
20 GLOBAL HEALTHCARE PAYER SOLUTIONS MARKET , COMPANY PROFILE
20.1 COGNIZANT
20.1.1 COMPANY OVERVIEW
20.1.2 REVENUE ANALYSIS
20.1.3 GEOGRAPHIC PRESENCE
20.1.4 PRODUCT PORTFOLIO
20.1.5 RECENT DEVELOPMENTS
20.2 ACCENTURE
20.2.1 COMPANY OVERVIEW
20.2.2 REVENUE ANALYSIS
20.2.3 GEOGRAPHIC PRESENCE
20.2.4 PRODUCT PORTFOLIO
20.2.5 RECENT DEVELOPMENTS
20.3 XEROX (CONDUENT)
20.3.1 COMPANY OVERVIEW
20.3.2 REVENUE ANALYSIS
20.3.3 GEOGRAPHIC PRESENCE
20.3.4 PRODUCT PORTFOLIO
20.3.5 RECENT DEVELOPMENTS
20.4 TATA CONSULTANCY SERVICES (TCS)
20.4.1 COMPANY OVERVIEW
20.4.2 REVENUE ANALYSIS
20.4.3 GEOGRAPHIC PRESENCE
20.4.4 PRODUCT PORTFOLIO
20.4.5 RECENT DEVELOPMENTS
20.5 WIPRO
20.5.1 COMPANY OVERVIEW
20.5.2 REVENUE ANALYSIS
20.5.3 GEOGRAPHIC PRESENCE
20.5.4 PRODUCT PORTFOLIO
20.5.5 RECENT DEVELOPMENTS
20.6 INFOSYS
20.6.1 COMPANY OVERVIEW
20.6.2 REVENUE ANALYSIS
20.6.3 GEOGRAPHIC PRESENCE
20.6.4 PRODUCT PORTFOLIO
20.6.5 RECENT DEVELOPMENTS
20.7 UNITEDHEALTH GROUP (OPTUM)
20.7.1 COMPANY OVERVIEW
20.7.2 REVENUE ANALYSIS
20.7.3 GEOGRAPHIC PRESENCE
20.7.4 PRODUCT PORTFOLIO
20.7.5 RECENT DEVELOPMENTS
20.8 HCL TECHNOLOGIES
20.8.1 COMPANY OVERVIEW
20.8.2 REVENUE ANALYSIS
20.8.3 GEOGRAPHIC PRESENCE
20.8.4 PRODUCT PORTFOLIO
20.8.5 RECENT DEVELOPMENTS
20.9 EXL SERVICE HOLDINGS, INC.
20.9.1 COMPANY OVERVIEW
20.9.2 REVENUE ANALYSIS
20.9.3 GEOGRAPHIC PRESENCE
20.9.4 PRODUCT PORTFOLIO
20.9.5 RECENT DEVELOPMENTS
20.1 IBM CORPORATION
20.10.1 COMPANY OVERVIEW
20.10.2 REVENUE ANALYSIS
20.10.3 GEOGRAPHIC PRESENCE
20.10.4 PRODUCT PORTFOLIO
20.10.5 RECENT DEVELOPMENTS
20.11 GENPACT
20.11.1 COMPANY OVERVIEW
20.11.2 REVENUE ANALYSIS
20.11.3 GEOGRAPHIC PRESENCE
20.11.4 PRODUCT PORTFOLIO
20.11.5 RECENT DEVELOPMENTS
20.12 NTT DATA CORPORATION
20.12.1 COMPANY OVERVIEW
20.12.2 REVENUE ANALYSIS
20.12.3 GEOGRAPHIC PRESENCE
20.12.4 PRODUCT PORTFOLIO
20.12.5 RECENT DEVELOPMENTS
20.13 MPHASIS
20.13.1 COMPANY OVERVIEW
20.13.2 REVENUE ANALYSIS
20.13.3 GEOGRAPHIC PRESENCE
20.13.4 PRODUCT PORTFOLIO
20.13.5 RECENT DEVELOPMENTS
20.14 CAPGEMINI
20.14.1 COMPANY OVERVIEW
20.14.2 REVENUE ANALYSIS
20.14.3 GEOGRAPHIC PRESENCE
20.14.4 PRODUCT PORTFOLIO
20.14.5 RECENT DEVELOPMENTS
20.15 WNS GLOBAL SERVICES
20.15.1 COMPANY OVERVIEW
20.15.2 REVENUE ANALYSIS
20.15.3 GEOGRAPHIC PRESENCE
20.15.4 PRODUCT PORTFOLIO
20.15.5 RECENT DEVELOPMENTS
20.16 HGS (HINDUJA GLOBAL SOLUTIONS)
20.16.1 COMPANY OVERVIEW
20.16.2 REVENUE ANALYSIS
20.16.3 GEOGRAPHIC PRESENCE
20.16.4 PRODUCT PORTFOLIO
20.16.5 RECENT DEVELOPMENTS
20.17 SUTHERLAND GLOBAL SERVICES
20.17.1 COMPANY OVERVIEW
20.17.2 REVENUE ANALYSIS
20.17.3 GEOGRAPHIC PRESENCE
20.17.4 PRODUCT PORTFOLIO
20.17.5 RECENT DEVELOPMENTS
20.18 SUTHERLAND GLOBAL SERVICES
20.18.1 COMPANY OVERVIEW
20.18.2 REVENUE ANALYSIS
20.18.3 GEOGRAPHIC PRESENCE
20.18.4 PRODUCT PORTFOLIO
20.18.5 RECENT DEVELOPMENTS
20.19 HEXAWARE TECHNOLOGIES
20.19.1 COMPANY OVERVIEW
20.19.2 REVENUE ANALYSIS
20.19.3 GEOGRAPHIC PRESENCE
20.19.4 PRODUCT PORTFOLIO
20.19.5 RECENT DEVELOPMENTS
20.2 CONCENTRIX
20.20.1 COMPANY OVERVIEW
20.20.2 REVENUE ANALYSIS
20.20.3 GEOGRAPHIC PRESENCE
20.20.4 PRODUCT PORTFOLIO
20.20.5 RECENT DEVELOPMENTS
20.21 ALORICA
20.21.1 COMPANY OVERVIEW
20.21.2 REVENUE ANALYSIS
20.21.3 GEOGRAPHIC PRESENCE
20.21.4 PRODUCT PORTFOLIO
20.21.5 RECENT DEVELOPMENTS
20.22 FIRSTSOURCE SOLUTIONS
20.22.1 COMPANY OVERVIEW
20.22.2 REVENUE ANALYSIS
20.22.3 GEOGRAPHIC PRESENCE
20.22.4 PRODUCT PORTFOLIO
20.22.5 RECENT DEVELOPMENTS
20.23 DXC TECHNOLOGY
20.23.1 COMPANY OVERVIEW
20.23.2 REVENUE ANALYSIS
20.23.3 GEOGRAPHIC PRESENCE
20.23.4 PRODUCT PORTFOLIO
20.23.5 RECENT DEVELOPMENTS
21 RELATED REPORTS
22 CONCLUSION
23 QUESTIONNAIRE
24 ABOUT DATA BRIDGE MARKET RESEARCH
Forschungsmethodik
Die Datenerfassung und Basisjahresanalyse werden mithilfe von Datenerfassungsmodulen mit großen Stichprobengrößen durchgeführt. Die Phase umfasst das Erhalten von Marktinformationen oder verwandten Daten aus verschiedenen Quellen und Strategien. Sie umfasst die Prüfung und Planung aller aus der Vergangenheit im Voraus erfassten Daten. Sie umfasst auch die Prüfung von Informationsinkonsistenzen, die in verschiedenen Informationsquellen auftreten. Die Marktdaten werden mithilfe von marktstatistischen und kohärenten Modellen analysiert und geschätzt. Darüber hinaus sind Marktanteilsanalyse und Schlüsseltrendanalyse die wichtigsten Erfolgsfaktoren im Marktbericht. Um mehr zu erfahren, fordern Sie bitte einen Analystenanruf an oder geben Sie Ihre Anfrage ein.
Die wichtigste Forschungsmethodik, die vom DBMR-Forschungsteam verwendet wird, ist die Datentriangulation, die Data Mining, die Analyse der Auswirkungen von Datenvariablen auf den Markt und die primäre (Branchenexperten-)Validierung umfasst. Zu den Datenmodellen gehören ein Lieferantenpositionierungsraster, eine Marktzeitlinienanalyse, ein Marktüberblick und -leitfaden, ein Firmenpositionierungsraster, eine Patentanalyse, eine Preisanalyse, eine Firmenmarktanteilsanalyse, Messstandards, eine globale versus eine regionale und Lieferantenanteilsanalyse. Um mehr über die Forschungsmethodik zu erfahren, senden Sie eine Anfrage an unsere Branchenexperten.
Anpassung möglich
Data Bridge Market Research ist ein führendes Unternehmen in der fortgeschrittenen formativen Forschung. Wir sind stolz darauf, unseren bestehenden und neuen Kunden Daten und Analysen zu bieten, die zu ihren Zielen passen. Der Bericht kann angepasst werden, um Preistrendanalysen von Zielmarken, Marktverständnis für zusätzliche Länder (fordern Sie die Länderliste an), Daten zu klinischen Studienergebnissen, Literaturübersicht, Analysen des Marktes für aufgearbeitete Produkte und Produktbasis einzuschließen. Marktanalysen von Zielkonkurrenten können von technologiebasierten Analysen bis hin zu Marktportfoliostrategien analysiert werden. Wir können so viele Wettbewerber hinzufügen, wie Sie Daten in dem von Ihnen gewünschten Format und Datenstil benötigen. Unser Analystenteam kann Ihnen auch Daten in groben Excel-Rohdateien und Pivot-Tabellen (Fact Book) bereitstellen oder Sie bei der Erstellung von Präsentationen aus den im Bericht verfügbaren Datensätzen unterstützen.