Global Healthcare Claims Management Market
Tamaño del mercado en miles de millones de dólares
Tasa de crecimiento anual compuesta (CAGR) :
% 
 USD
12.29 Billion
USD
18.15 Billion
2022
2030
USD
12.29 Billion
USD
18.15 Billion
2022
2030
| 2023 –2030 | |
| USD 12.29 Billion | |
| USD 18.15 Billion | |
|
|
|
|
Mercado global de gestión de reclamaciones de atención médica, por tipo (soluciones integradas, soluciones independientes), componente (servicios, software), modo de entrega (modo de entrega local, modo de entrega basado en la nube ), usuario final (pagadores de atención médica , proveedores de atención médica, otros): tendencias de la industria y pronóstico hasta 2030.
Análisis y tamaño del mercado de gestión de reclamaciones de atención médica
El envejecimiento de la población es una de las principales causas de este fenómeno en muchos países: una proporción cada vez mayor de la población tiene más de 65 años y la prevalencia de enfermedades crónicas aumenta con la edad. Además, la economía de los seguros de salud ha cambiado. El coste medio per cápita de la atención sanitaria en muchos países aumentó a una tasa de crecimiento anual compuesta superior al 4 %. Los planes de seguro se diseñaron inicialmente para cubrir el coste de la atención de pacientes con enfermedades graves y agudas o lesiones traumáticas, pero ahora cubren con mayor frecuencia los riesgos (y costes) predecibles asociados a las enfermedades crónicas. Además, los avances en la calidad de la atención sanitaria (por ejemplo, tratamientos innovadores como la terapia génica) suelen producir mejores resultados, pero a menudo aumentan los costes sanitarios.
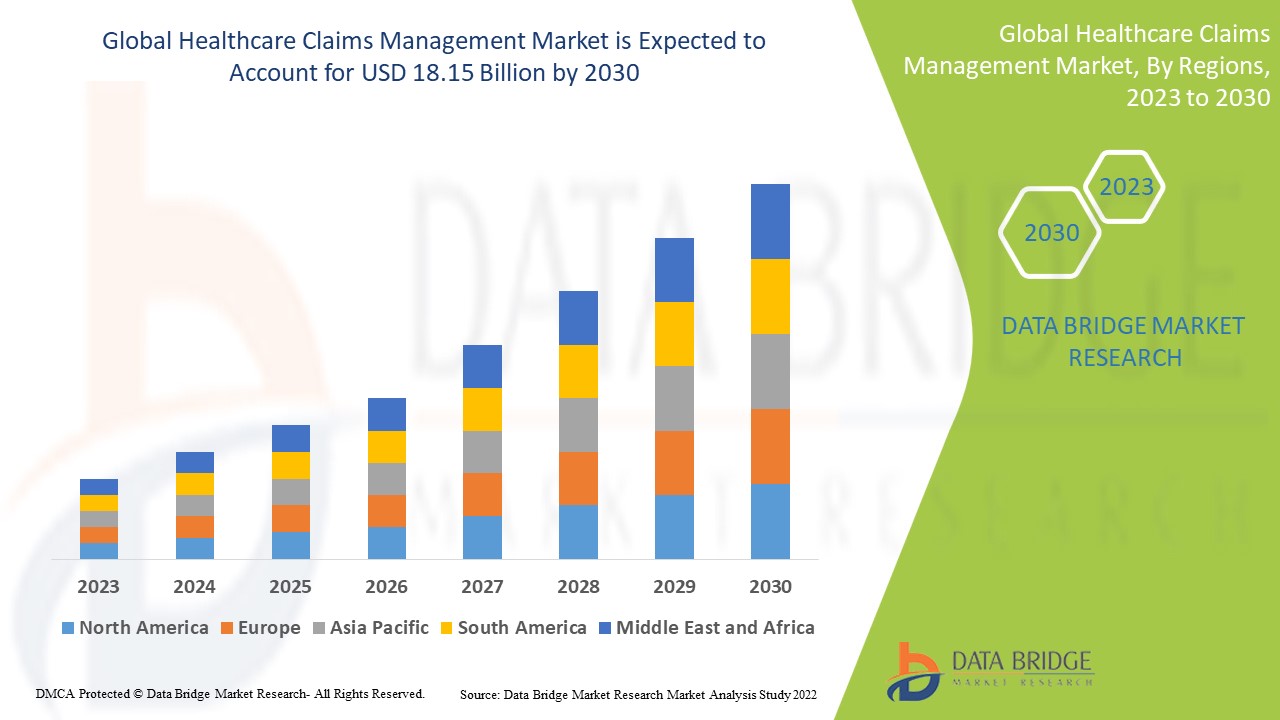
Data Bridge Market Research analiza que se espera que el mercado de gestión de reclamaciones sanitarias, que ascendió a 12.290 millones de dólares en 2022, alcance los 18.150 millones de dólares en 2030, con una tasa de crecimiento anual compuesta (TCAC) del 5,0 % durante el período de pronóstico de 2023 a 2030. Además de información sobre escenarios de mercado como el valor de mercado, la tasa de crecimiento, la segmentación, la cobertura geográfica y los principales actores, los informes de mercado elaborados por Data Bridge Market Research también incluyen un análisis exhaustivo de expertos, epidemiología de pacientes, análisis de cartera de clientes, análisis de precios y marco regulatorio.
Alcance y segmentación del mercado de gestión de reclamaciones de atención médica
|
Métrica del informe |
Detalles |
|
Período de pronóstico |
2023 a 2030 |
|
Año base |
2022 |
|
Años históricos |
2021 (personalizable para 2015-2020) |
|
Unidades cuantitativas |
Ingresos en miles de millones de USD, volúmenes en unidades, precios en USD |
|
Segmentos cubiertos |
Tipo (Soluciones integradas, Soluciones independientes), Componente (Servicios, Software), Modo de entrega (Modo de entrega local, Modo de entrega basado en la nube), Usuario final (Pagadores de servicios de salud, Proveedores de servicios de salud, Otros) |
|
Países cubiertos |
EE. UU., Canadá y México en América del Norte, Alemania, Francia, Reino Unido, Países Bajos, Suiza, Bélgica, Rusia, Italia, España, Turquía, Resto de Europa en Europa, China, Japón, India, Corea del Sur, Singapur, Malasia, Australia, Tailandia, Indonesia, Filipinas, Resto de Asia-Pacífico (APAC) en Asia-Pacífico (APAC), Arabia Saudita, Emiratos Árabes Unidos, Sudáfrica, Egipto, Israel, Resto de Medio Oriente y África (MEA) como parte de Medio Oriente y África (MEA), Brasil, Argentina y Resto de Sudamérica como parte de Sudamérica |
|
Actores del mercado cubiertos |
Athenahealth (EE. UU.), Plexis Healthcare Systems Inc. (EE. UU.), Cognizant (EE. UU.), Oracle (EE. UU.), Allscripts Healthcare LLC (EE. UU.), nThrive Revenue Systems, LLC (EE. UU.), eClinicalWorks (EE. UU.), Context Healthcare Inc. (EE. UU.), Optum, Inc. (EE. UU.), Mckesson Corporation (EE. UU.), DST Systems (EE. UU.), Ram Technologies Inc. (EE. UU.), General Electric (EE. UU.), Health Solutions Plus (HSP) (EE. UU.), Conifer Health Solutions, LLC (EE. UU.), Quest Diagnostics Incorporated (EE. UU.), Gebbs Healthcare Solutions (India) y The SSI Group, LLC (EE. UU.). |
|
Oportunidades de mercado |
|
Definición de mercado
La gestión de reclamaciones de atención médica es un proceso que incluye tareas como organizar, facturar, completar, actualizar y procesar las reclamaciones médicas relacionadas con los diagnósticos, tratamientos y medicamentos de los pacientes. En otras palabras, se trata de un software que gestiona las reclamaciones médicas y los procesos de reembolso, lo que permite cada vez más a los proveedores de atención médica maximizar sus ingresos mediante una gestión adecuada de las reclamaciones. Es una vía de doble sentido entre pacientes, proveedores de atención médica, compañías de facturación y aseguradoras.
Dinámica del mercado global de gestión de reclamaciones de atención médica
Conductores
- Crecientes preocupaciones sobre la privacidad de los datos
A pesar del crecimiento previsto del mercado, existe una creciente preocupación por la privacidad de los datos. A medida que la tecnología avanza, se utilizan cada vez más tecnologías modernas como la nube, la telefonía móvil y las bases de datos de última generación para gestionar, almacenar y recuperar dichos datos de reclamaciones. Estos factores se han combinado para convertir la seguridad de los datos sanitarios en una preocupación constante para todo el sector. Las normas y regulaciones que rigen los datos sanitarios evolucionan constantemente para garantizar que los pacientes tengan la protección de datos que necesitan y merecen. Estos factores impulsan el crecimiento del mercado.
- Digitalización de software
Los proveedores de atención médica y los consultorios médicos adoptaron la digitalización a un ritmo acelerado. Se recopila mucha información sobre los pacientes que reciben servicios a diario. Se requiere un sistema adecuado para que los servicios de salud organicen, gestionen y ejecuten planes de forma eficiente. El informe «Errores Administrativos: Serie Técnica sobre una Atención Primaria Más Segura 2016», publicado por la Organización Mundial de la Salud (OMS), estimó que entre el 5 % y el 50 % de los errores médicos en atención primaria son administrativos, lo que refuerza la necesidad de digitalización. Como resultado, existe una creciente necesidad de software de facturación médica.
Oportunidades
- Aumento de las reclamaciones de seguros duplicadas
El uso de software facilita la comunicación entre los diversos dominios y subdominios de los hospitales. El programa utiliza enfoques de vanguardia para garantizar una interoperabilidad fluida entre las aseguradoras y los hospitales, a la vez que gestiona los datos de los pacientes y la información sobre su tratamiento. Debido a las reclamaciones idénticas y a la falta de transparencia, las aseguradoras rechazan aproximadamente una de cada cinco reclamaciones. Por lo tanto, el uso de metodologías avanzadas y la interoperabilidad entre estos dominios hospitalarios contribuirá a reducir el número de reclamaciones fraudulentas, impulsando aún más el crecimiento del mercado.
Restricciones/Desafíos
- Amenaza de delitos cibernéticos
La preocupación por la privacidad del historial médico y otra información personal del paciente ha aumentado debido al aumento de la ciberdelincuencia en los últimos años. El Fiscal General de Indiana informó en 2015 que un ciberataque contra la empresa Medical Informatics Engineering, con sede en Indiana, comprometió los datos de más de cuatro millones de pacientes de 230 instituciones (MIE). El malware, el phishing, los ataques de intermediario (Man in the Middle), los troyanos y otras ciberamenazas en aumento se encuentran entre las que limitan en cierta medida la expansión del mercado.
Este informe del mercado de gestión de reclamaciones sanitarias proporciona detalles sobre los últimos desarrollos, regulaciones comerciales, análisis de importación y exportación, análisis de producción, optimización de la cadena de valor, cuota de mercado, impacto de los actores del mercado nacional y local, análisis de oportunidades en cuanto a nuevas fuentes de ingresos, cambios en la regulación del mercado, análisis estratégico del crecimiento del mercado, tamaño del mercado, crecimiento de las categorías de mercado, nichos de aplicación y dominio, aprobaciones y lanzamientos de productos, expansiones geográficas e innovaciones tecnológicas en el mercado. Para obtener más información sobre el mercado de gestión de reclamaciones sanitarias, contacte con Data Bridge Market Research para obtener un informe analítico. Nuestro equipo le ayudará a tomar decisiones informadas para impulsar el crecimiento del mercado.
Impacto de la COVID-19 en el mercado de gestión de reclamaciones de atención médica
Se espera que la pandemia de COVID-19 tenga un impacto significativo en el crecimiento del mercado. Desde el inicio de la pandemia, los desarrolladores y proveedores de software de gestión de reclamaciones han estado bajo una enorme presión debido al gran número de personas infectadas y hospitalizadas. Las denegaciones de reclamaciones también han aumentado como resultado de la pandemia de COVID-19. La COVID-19 tuvo un impacto positivo en el mercado. Durante la pandemia de COVID-19, el deterioro general de la salud de las personas infectadas por SARS-CoV-2 provocó un aumento en las soluciones de gestión de reclamaciones, ya que el impacto fisiológico de la pandemia aumenta las reclamaciones relacionadas con la atención médica.
Acontecimientos recientes
- En febrero de 2022, Health Edge y Citius Tech formaron una asociación estratégica para brindar servicios conjuntos de implementación y consultoría de salida al mercado para las soluciones HealthEdge en administración central, gestión de atención e integridad de pagos para planes de salud que buscan atención basada en valor y operaciones optimizadas.
- En diciembre de 2021, HealthEdge Software completó su adquisición previamente anunciada de well frame Inc, una plataforma líder en gestión de salud digital.
Alcance del mercado global de gestión de reclamaciones de atención médica
El mercado de gestión de reclamaciones sanitarias se segmenta según tipo, componente, modo de prestación y usuario final. El crecimiento de estos segmentos le ayudará a analizar los segmentos con menor crecimiento en las industrias y proporcionará a los usuarios una valiosa visión general del mercado y perspectivas que les ayudarán a tomar decisiones estratégicas para identificar las principales aplicaciones del mercado.
Tipo
- Soluciones integradas
- Soluciones independientes
Componente
- Servicios
- Software
Modo de entrega
- Modo de entrega local
- Modo de entrega basado en la nube
Usuario final
- Pagadores de atención médica
- Proveedores de atención médica
- Otros
Análisis e información regional del mercado de gestión de reclamaciones de atención médica
Se analiza el mercado de gestión de reclamaciones de atención médica y se proporcionan información y tendencias del tamaño del mercado por país, tipo, componente, modo de entrega y usuario final como se menciona anteriormente.
Los países cubiertos en el informe del mercado de gestión de reclamaciones de atención médica son EE. UU., Canadá y México en América del Norte, Alemania, Francia, Reino Unido, Países Bajos, Suiza, Bélgica, Rusia, Italia, España, Turquía, Resto de Europa en Europa, China, Japón, India, Corea del Sur, Singapur, Malasia, Australia, Tailandia, Indonesia, Filipinas, Resto de Asia-Pacífico (APAC) en Asia-Pacífico (APAC), Arabia Saudita, Emiratos Árabes Unidos, Sudáfrica, Egipto, Israel, Resto de Medio Oriente y África (MEA) como parte de Medio Oriente y África (MEA), Brasil, Argentina y Resto de América del Sur como parte de América del Sur.
América del Norte domina el mercado de gestión de reclamaciones de atención médica debido a la presencia de una infraestructura de atención médica bien desarrollada y políticas de reembolso favorables en la región.
Se espera que Asia-Pacífico crezca a la tasa de crecimiento más alta en el período de pronóstico de 2023 a 2030 debido a la creciente infraestructura de atención médica.
La sección de países del informe también presenta los factores que impactan en cada mercado y los cambios en la regulación nacional que impactan las tendencias actuales y futuras del mercado. Datos como el análisis de la cadena de valor aguas abajo y aguas arriba, las tendencias técnicas, el análisis de las cinco fuerzas de Porter y los estudios de caso son algunos de los indicadores utilizados para pronosticar el escenario del mercado en cada país. Asimismo, se consideran la presencia y disponibilidad de marcas globales y los desafíos que enfrentan debido a la alta o escasa competencia de marcas locales y nacionales, el impacto de los aranceles nacionales y las rutas comerciales, al proporcionar un análisis de pronóstico de los datos nacionales.
Crecimiento de la infraestructura de salud Base instalada y penetración de nuevas tecnologías
El mercado de gestión de reclamaciones sanitarias también ofrece un análisis detallado del crecimiento del gasto sanitario en bienes de capital en cada país, la base instalada de diferentes tipos de productos para el mercado de gestión de reclamaciones sanitarias, el impacto de la tecnología mediante curvas de línea de vida y los cambios en los escenarios regulatorios sanitarios, así como su impacto en dicho mercado. Los datos están disponibles para el período histórico 2011-2021.
Análisis del panorama competitivo y la cuota de mercado de la gestión de reclamaciones sanitarias
El panorama competitivo del mercado de gestión de reclamaciones sanitarias ofrece información detallada por competidor. Se incluye información general de la empresa, sus estados financieros, ingresos generados, potencial de mercado, inversión en investigación y desarrollo, nuevas iniciativas de mercado, presencia global, plantas de producción, capacidad de producción, fortalezas y debilidades de la empresa, lanzamiento de productos, alcance y variedad de productos, y dominio de las aplicaciones. Los datos anteriores se refieren únicamente al enfoque de las empresas en el mercado de gestión de reclamaciones sanitarias.
Algunos de los principales actores que operan en el mercado de gestión de reclamaciones de atención médica son:
- Athenahealth (EE. UU.)
- Plexis Healthcare Systems Inc. (EE. UU.)
- Cognizant (EE. UU.)
- Oracle (EE. UU.)
- Allscripts Healthcare LLC (EE. UU.)
- nThrive Revenue Systems, LLC (EE. UU.)
- eClinicalWorks (EE. UU.)
- Context Healthcare Inc. (EE. UU.)
- Optum, Inc. (EE. UU.)
- Corporación Mckesson (EE. UU.)
- Sistemas DST (EE. UU.)
- Ram Technologies Inc. (EE. UU.)
- General Electric (EE. UU.)
- Health Solutions Plus (HSP) (EE. UU.)
- Conifer Health Solutions, LLC (EE. UU.)
- Quest Diagnostics Incorporated (EE. UU.)
- Soluciones de salud Gebbs (India)
- The SSI Group, LLC (EE. UU.)
SKU-
Obtenga acceso en línea al informe sobre la primera nube de inteligencia de mercado del mundo
- Panel de análisis de datos interactivo
- Panel de análisis de empresas para oportunidades con alto potencial de crecimiento
- Acceso de analista de investigación para personalización y consultas
- Análisis de la competencia con panel interactivo
- Últimas noticias, actualizaciones y análisis de tendencias
- Aproveche el poder del análisis de referencia para un seguimiento integral de la competencia
Tabla de contenido
1 INTRODUCTION
1.1 OBJECTIVES OF THE STUDY
1.2 MARKET DEFINITION
1.3 OVERVIEW OF GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET
1.4 CURRENCY AND PRICING
1.5 LIMITATION
1.6 MARKETS COVERED
2 MARKET SEGMENTATION
2.1 KEY TAKEAWAYS
2.2 ARRIVING AT THE GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET
2.2.1 VENDOR POSITIONING GRID
2.2.2 TECHNOLOGY LIFE LINE CURVE
2.2.3 MARKET GUIDE
2.2.4 COMPANY POSITIONING GRID
2.2.5 COMAPANY MARKET SHARE ANALYSIS
2.2.6 MULTIVARIATE MODELLING
2.2.7 TOP TO BOTTOM ANALYSIS
2.2.8 STANDARDS OF MEASUREMENT
2.2.9 VENDOR SHARE ANALYSIS
2.2.10 DATA POINTS FROM KEY PRIMARY INTERVIEWS
2.2.11 DATA POINTS FROM KEY SECONDARY DATABASES
2.3 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET: RESEARCH SNAPSHOT
2.4 ASSUMPTIONS
3 MARKET OVERVIEW
3.1 DRIVERS
3.2 RESTRAINTS
3.3 OPPORTUNITIES
3.4 CHALLENGES
4 EXECUTIVE SUMMARY
5 PREMIUM INSIGHT
5.1 PORTERS FIVE FORCES
5.2 REGULATORY STANDARDS
5.3 TECHNOLOGICAL TRENDS
5.4 CASE STUDY
5.5 VALUE CHAIN ANALYSIS
5.6 COMPANY COMPARITIVE ANALYSIS
6 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY OFFERING
6.1 OVERVIEW
6.2 SOFTWARE
6.2.1 INTEGRATED
6.2.2 STAND ALONE
6.3 SERVICES
6.3.1 MANAGED SERVICES
6.3.2 PROFESSIONAL SERVICES
7 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY DEPLOYMENT MODE
7.1 OVERVIEW
7.2 CLOUD BASED
7.3 ON-PREMISE
8 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY APPLICATION
8.1 OVERVIEW
8.2 MEDICAL BILLING
8.3 CLAIM PROCESSING
8.4 REVENUE CYCLE MANAGEMENT
8.5 REPORTING & SCHEDULING
8.6 PAYMENT TRACKING
8.7 OTHERS
9 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY END USER
9.1 OVERVIEW
9.2 HEALTHCARE PROVIDE
9.2.1 HOSPITAL
9.2.2 AMBULATORY CARE CENTER
9.2.3 PHARMACIES
9.2.4 SURGICAL CENTER
9.2.5 OTHERS
9.3 HEALTH CARE PAYER
9.3.1 PRIVATE PAYER
9.3.2 PUBLIC PAYER
9.3.3 OTHERS
9.4 INSURANCE & FINANCIAL INSTITUTION
9.5 OTHERS
10 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, BY GEOGRAPHY
10.1 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, (ALL SEGMENTATION PROVIDED ABOVE IS REPRESENTED IN THIS CHAPTER BY COUNTRY)
10.1.1 NORTH AMERICA
10.1.1.1. U.S.
10.1.1.2. CANADA
10.1.1.3. MEXICO
10.1.2 EUROPE
10.1.2.1. GERMANY
10.1.2.2. FRANCE
10.1.2.3. U.K.
10.1.2.4. ITALY
10.1.2.5. SPAIN
10.1.2.6. RUSSIA
10.1.2.7. TURKEY
10.1.2.8. BELGIUM
10.1.2.9. NETHERLANDS
10.1.2.10. NORWAY
10.1.2.11. FINLAND
10.1.2.12. SWITZERLAND
10.1.2.13. DENMARK
10.1.2.14. SWEDEN
10.1.2.15. POLAND
10.1.2.16. REST OF EUROPE
10.1.3 ASIA PACIFIC
10.1.3.1. JAPAN
10.1.3.2. CHINA
10.1.3.3. SOUTH KOREA
10.1.3.4. INDIA
10.1.3.5. AUSTRALIA
10.1.3.6. NEW ZEALAND
10.1.3.7. SINGAPORE
10.1.3.8. THAILAND
10.1.3.9. MALAYSIA
10.1.3.10. INDONESIA
10.1.3.11. PHILIPPINES
10.1.3.12. TAIWAN
10.1.3.13. VIETNAM
10.1.3.14. REST OF ASIA PACIFIC
10.1.4 SOUTH AMERICA
10.1.4.1. BRAZIL
10.1.4.2. ARGENTINA
10.1.4.3. REST OF SOUTH AMERICA
10.1.5 MIDDLE EAST AND AFRICA
10.1.5.1. SOUTH AFRICA
10.1.5.2. EGYPT
10.1.5.3. SAUDI ARABIA
10.1.5.4. U.A.E
10.1.5.5. OMAN
10.1.5.6. BAHRAIN
10.1.5.7. ISRAEL
10.1.5.8. KUWAIT
10.1.5.9. QATAR
10.1.5.10. REST OF MIDDLE EAST AND AFRICA
10.2 KEY PRIMARY INSIGHTS: BY MAJOR COUNTRIES
11 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, COMPANY LANDSCAPE
11.1 COMPANY SHARE ANALYSIS: GLOBAL
11.2 COMPANY SHARE ANALYSIS: NORTH AMERICA
11.3 COMPANY SHARE ANALYSIS: EUROPE
11.4 COMPANY SHARE ANALYSIS: ASIA PACIFIC
11.5 MERGERS & ACQUISITIONS
11.6 NEW PRODUCT DEVELOPMENT AND APPROVALS
11.7 EXPANSIONS
11.8 REGULATORY CHANGES
11.9 PARTNERSHIP AND OTHER STRATEGIC DEVELOPMENTS
12 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, SWOT & DBMR ANALYSIS
13 GLOBAL HEALTHCARE CLAIMS MANAGEMENT MARKET, COMPANY PROFILE
13.1 ORACLE
13.1.1 COMPANY SNAPSHOT
13.1.2 REVENUE ANALYSIS
13.1.3 PRODUCT PORTFOLIO
13.1.4 RECENT DEVELOPMENT
13.2 ATHENAHEALTH
13.2.1 COMPANY SNAPSHOT
13.2.2 REVENUE ANALYSIS
13.2.3 PRODUCT PORTFOLIO
13.2.4 RECENT DEVELOPMENT
13.3 ADVANCEDMD, INC.
13.3.1 COMPANY SNAPSHOT
13.3.2 REVENUE ANALYSIS
13.3.3 PRODUCT PORTFOLIO
13.3.4 RECENT DEVELOPMENT
13.4 RXNT
13.4.1 COMPANY SNAPSHOT
13.4.2 REVENUE ANALYSIS
13.4.3 PRODUCT PORTFOLIO
13.4.4 RECENT DEVELOPMENT
13.5 VERADIGM LLC
13.5.1 COMPANY SNAPSHOT
13.5.2 REVENUE ANALYSIS
13.5.3 PRODUCT PORTFOLIO
13.5.4 RECENT DEVELOPMENT
13.6 ORIGAMI RISK
13.6.1 COMPANY SNAPSHOT
13.6.2 REVENUE ANALYSIS
13.6.3 PRODUCT PORTFOLIO
13.6.4 RECENT DEVELOPMENT
13.7 OPTUM, INC.
13.7.1 COMPANY SNAPSHOT
13.7.2 REVENUE ANALYSIS
13.7.3 PRODUCT PORTFOLIO
13.7.4 RECENT DEVELOPMENT
13.8 ECLAIMSTATUS
13.8.1 COMPANY SNAPSHOT
13.8.2 REVENUE ANALYSIS
13.8.3 PRODUCT PORTFOLIO
13.8.4 RECENT DEVELOPMENT
13.9 AVAILITY, LL
13.9.1 COMPANY SNAPSHOT
13.9.2 REVENUE ANALYSIS
13.9.3 PRODUCT PORTFOLIO
13.9.4 RECENT DEVELOPMENT
13.1 COGNIZANT
13.10.1 COMPANY SNAPSHOT
13.10.2 REVENUE ANALYSIS
13.10.3 PRODUCT PORTFOLIO
13.10.4 RECENT DEVELOPMENT
13.11 OSP
13.11.1 COMPANY SNAPSHOT
13.11.2 REVENUE ANALYSIS
13.11.3 PRODUCT PORTFOLIO
13.11.4 RECENT DEVELOPMENT
13.12 EXPERIAN INFORMATION SOLUTIONS, INC
13.12.1 COMPANY SNAPSHOT
13.12.2 REVENUE ANALYSIS
13.12.3 PRODUCT PORTFOLIO
13.12.4 RECENT DEVELOPMENT
13.13 SMART DATA SOLUTIONS
13.13.1 COMPANY SNAPSHOT
13.13.2 REVENUE ANALYSIS
13.13.3 PRODUCT PORTFOLIO
13.13.4 RECENT DEVELOPMENT
13.14 VASTEDGE INC
13.14.1 COMPANY SNAPSHOT
13.14.2 REVENUE ANALYSIS
13.14.3 PRODUCT PORTFOLIO
13.14.4 RECENT DEVELOPMENT
13.15 CHANGE HEALTHCARE
13.15.1 COMPANY SNAPSHOT
13.15.2 REVENUE ANALYSIS
13.15.3 PRODUCT PORTFOLIO
13.15.4 RECENT DEVELOPMENT
13.16 WAYSTAR
13.16.1 COMPANY SNAPSHOT
13.16.2 REVENUE ANALYSIS
13.16.3 PRODUCT PORTFOLIO
13.16.4 RECENT DEVELOPMENT
13.17 KAREO, INC
13.17.1 COMPANY SNAPSHOT
13.17.2 REVENUE ANALYSIS
13.17.3 PRODUCT PORTFOLIO
13.17.4 RECENT DEVELOPMENT
13.18 DRCHRONO INC
13.18.1 COMPANY SNAPSHOT
13.18.2 REVENUE ANALYSIS
13.18.3 PRODUCT PORTFOLIO
13.18.4 RECENT DEVELOPMENT
13.19 NXGN MANAGEMENT, LLC
13.19.1 COMPANY SNAPSHOT
13.19.2 REVENUE ANALYSIS
13.19.3 PRODUCT PORTFOLIO
13.19.4 RECENT DEVELOPMENT
13.2 THERAPYNOTES, LLC
13.20.1 COMPANY SNAPSHOT
13.20.2 REVENUE ANALYSIS
13.20.3 PRODUCT PORTFOLIO
13.20.4 RECENT DEVELOPMENT
13.21 ECLINICALWORKS
13.21.1 COMPANY SNAPSHOT
13.21.2 REVENUE ANALYSIS
13.21.3 PRODUCT PORTFOLIO
13.21.4 RECENT DEVELOPMENT
13.22 PLEXIS HEALTHCARE SYSTEMS
13.22.1 COMPANY SNAPSHOT
13.22.2 REVENUE ANALYSIS
13.22.3 PRODUCT PORTFOLIO
13.22.4 RECENT DEVELOPMENT
13.23 MCKESSON CORPORATION
13.23.1 COMPANY SNAPSHOT
13.23.2 REVENUE ANALYSIS
13.23.3 PRODUCT PORTFOLIO
13.23.4 RECENT DEVELOPMENT
13.24 RAM TECHNOLOGIES, INC
13.24.1 COMPANY SNAPSHOT
13.24.2 REVENUE ANALYSIS
13.24.3 PRODUCT PORTFOLIO
13.24.4 RECENT DEVELOPMENT
13.25 CONIFER HEALTH SOLUTIONS, LLC
13.25.1 COMPANY SNAPSHOT
13.25.2 REVENUE ANALYSIS
13.25.3 PRODUCT PORTFOLIO
13.25.4 RECENT DEVELOPMENT
13.26 THE SSI GROUP
13.26.1 COMPANY SNAPSHOT
13.26.2 REVENUE ANALYSIS
13.26.3 PRODUCT PORTFOLIO
13.26.4 RECENT DEVELOPMENT
13.27 QUEST DIAGNOSTICS INCORPORATED
13.27.1 COMPANY SNAPSHOT
13.27.2 REVENUE ANALYSIS
13.27.3 PRODUCT PORTFOLIO
13.27.4 RECENT DEVELOPMENT
13.28 GENTEM
13.28.1 COMPANY SNAPSHOT
13.28.2 REVENUE ANALYSIS
13.28.3 PRODUCT PORTFOLIO
13.28.4 RECENT DEVELOPMENT
13.29 ATHELAS INCORPORATED
13.29.1 COMPANY SNAPSHOT
13.29.2 REVENUE ANALYSIS
13.29.3 PRODUCT PORTFOLIO
13.29.4 RECENT DEVELOPMENT
13.3 CHANGE HEALTHCARE
13.30.1 COMPANY SNAPSHOT
13.30.2 REVENUE ANALYSIS
13.30.3 PRODUCT PORTFOLIO
13.30.4 RECENT DEVELOPMENT
13.31 EZCLAIM
13.31.1 COMPANY SNAPSHOT
13.31.2 REVENUE ANALYSIS
13.31.3 PRODUCT PORTFOLIO
13.31.4 RECENT DEVELOPMENT
NOTE: THE COMPANIES PROFILED IS NOT EXHAUSTIVE LIST AND IS AS PER OUR PREVIOUS CLIENT REQUIREMENT. WE PROFILE MORE THAN 100 COMPANIES IN OUR STUDY AND HENCE THE LIST OF COMPANIES CAN BE MODIFIED OR REPLACED ON REQUEST
14 CONCLUSION
15 QUESTIONNAIRE
16 RELATED REPORTS
Metodología de investigación
La recopilación de datos y el análisis del año base se realizan utilizando módulos de recopilación de datos con muestras de gran tamaño. La etapa incluye la obtención de información de mercado o datos relacionados a través de varias fuentes y estrategias. Incluye el examen y la planificación de todos los datos adquiridos del pasado con antelación. Asimismo, abarca el examen de las inconsistencias de información observadas en diferentes fuentes de información. Los datos de mercado se analizan y estiman utilizando modelos estadísticos y coherentes de mercado. Además, el análisis de la participación de mercado y el análisis de tendencias clave son los principales factores de éxito en el informe de mercado. Para obtener más información, solicite una llamada de un analista o envíe su consulta.
La metodología de investigación clave utilizada por el equipo de investigación de DBMR es la triangulación de datos, que implica la extracción de datos, el análisis del impacto de las variables de datos en el mercado y la validación primaria (experto en la industria). Los modelos de datos incluyen cuadrícula de posicionamiento de proveedores, análisis de línea de tiempo de mercado, descripción general y guía del mercado, cuadrícula de posicionamiento de la empresa, análisis de patentes, análisis de precios, análisis de participación de mercado de la empresa, estándares de medición, análisis global versus regional y de participación de proveedores. Para obtener más información sobre la metodología de investigación, envíe una consulta para hablar con nuestros expertos de la industria.
Personalización disponible
Data Bridge Market Research es líder en investigación formativa avanzada. Nos enorgullecemos de brindar servicios a nuestros clientes existentes y nuevos con datos y análisis que coinciden y se adaptan a sus objetivos. El informe se puede personalizar para incluir análisis de tendencias de precios de marcas objetivo, comprensión del mercado de países adicionales (solicite la lista de países), datos de resultados de ensayos clínicos, revisión de literatura, análisis de mercado renovado y base de productos. El análisis de mercado de competidores objetivo se puede analizar desde análisis basados en tecnología hasta estrategias de cartera de mercado. Podemos agregar tantos competidores sobre los que necesite datos en el formato y estilo de datos que esté buscando. Nuestro equipo de analistas también puede proporcionarle datos en archivos de Excel sin procesar, tablas dinámicas (libro de datos) o puede ayudarlo a crear presentaciones a partir de los conjuntos de datos disponibles en el informe.