Breast cancer screening entails examining a woman's breasts for cancer before any symptoms or signs of the disease become apparent. Breast cancer death rates can be decreased, and the disease burden on the populace through early detection of the disease by screening. Mammography screening is advised to begin at age 50 in most western nations. The cumulative likelihood of a false-positive recall among women who regularly attended was 20.5%. For women aged 40–49, the over diagnosis of invasive breast cancer at 5 years and 20 years after the end of screening was projected to be 32% and 48%, respectively. Including ductal carcinoma in situ, these numbers were 41% and 55%. Breast cancer incidence peaks in the 1970s (1 in 25 women), while women in their 40s account for one-seventh of all newly diagnosed cases (45 280 new cases in 2019). Additionally, among women aged 40 to 49 years, breast cancer ranks first among non-traumatic causes of mortality (3250 deaths in 2019). Younger women have a higher risk of developing breast cancer at a later stage with larger tumour size, positive lymph nodes, and a more biologically aggressive profile (i.e., lower oestrogen receptor [ER] positivity, HER2 overexpression, and higher nuclear grade). Therefore, compared to older women, younger women had worse prognoses and a higher chance of breast cancer death and recurrence.
Our DBMR team has investigated the global breast cancer metastatic market and witnessed that the expected CAGR of global breast cancer metastatic market is tend to be around 10.40% in the mentioned forecast period. North America is expected to have the highest market growth due to the rise of HER2-positive breast cancer cases, favorable government policies, and advanced healthcare facilities. Asia-Pacific dominates the market due to the increase in government initiatives and rapidly increasing disposable income.
To know more about the study, kindly visit: https://www.databridgemarketresearch.com/reports/global-breast-cancer-metastatic-market
Younger women have worse prognoses and a higher chance of breast cancer death and recurrence than older women. Additionally, these younger cancer patients are more likely to have genetic abnormalities. In actuality, breast cancer-related early deaths among women in their 40s account for the same number of years lost as among women in their 50s and much more years lost than among women diagnosed in their 60s.
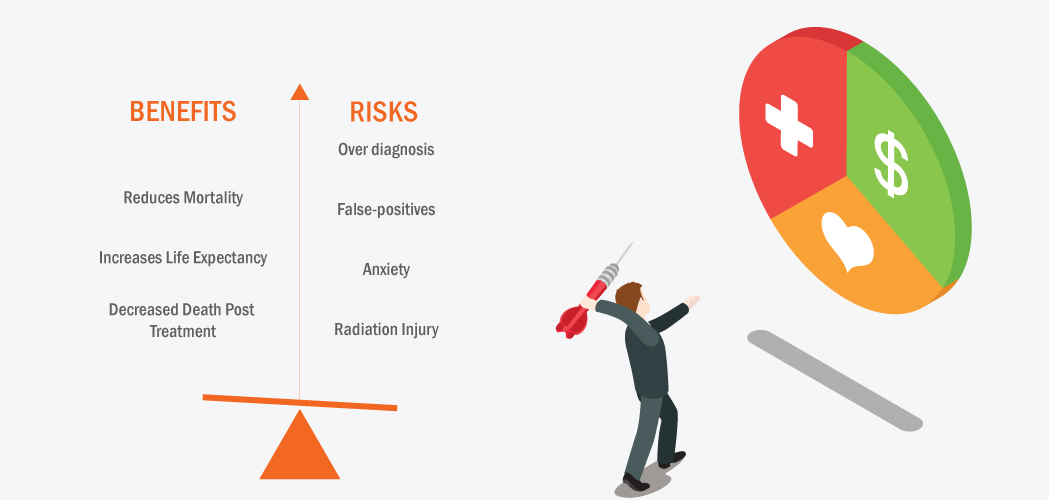
But for many, breast cancer is beneficial; to some, it is not. There is a huge debate that has been going on for decades. Some stands for the idea that mammography is beneficial and some stands against the idea for the negative effects of mammography. Ineffective breast cancer screening programs, the benefits should overshadow the harms for the population in general. Positive effects comprise the reduction of breast cancer mortality, reduction of treatments for advanced disease, and minimization of intensive or mutilating treatments. Negative effects of screening include radiation exposure from mammography, pain during the mammography procedure, severe consequences of false-positive and false-negative tests, and the occurrence of over-diagnosis. Therefore, the concept of the positive and negative effects of mammography screening in women aged 40-49 years is still vague, and there is no consensus on whether or not to offer to screen to women in this particular age group.
Several questions arise in the minds of people with regard to the benefits and harms of mammography. For women aged 40-49 years who are asymptomatic and are not currently undergoing any treatment process for breast cancer, will screening with mammography, as compared to no breast cancer screening with mammography, reduce mortality from breast cancer and what will be the possible negative effects in terms of false-positive results, false-negative results, the chance of over-diagnosis and risk of radiation from mammography? Many such questions arise that lead to a huge debate among the people.
- Increases Life Expectancy
The longer life expectancies and frequently heavier burdens on their families and careers than older women led younger women to have greater mortality benefits from screening. Women who are diagnosed with breast cancer in their 40s typically lose 30% of those years of life. Although the risk of breast cancer rises with age, the rise does not keep up with the reduction in life expectancy. To extend their life, 20 women in their 40s must get yearly screening, whereas 45 women in their 70s must receive biennial screening. The socioeconomic impact of the additional life years obtained from preventing breast cancer deaths in younger women as opposed to older women has not yet been thoroughly studied. Though, it is safe to assume that the impact of breast cancer death on younger working-age women with families overpowers older women who are more likely to be retired from their respective work front.
- Decreases Treatment Mortality
Breast cancers are easily detected due to increased screening. Screen-discovered tumours are often smaller and do not involve lymph nodes than symptomatic malignancies. The prognosis is then impacted, with 5-year survival rates for the localized disease at 99%, regional disease at 86%, such as axillary lymph nodes, and only 27% for distant metastatic disease. Treatment options are also influenced by stage, with more advanced cancer necessitating more severe surgery and radiation therapy. Data comparing the treatment modalities for screened and unscreened women show this. Women between the ages of 40 and 49 who do not get checked are 2.5 times more likely to need chemotherapy, 4.6 times more likely to have their axillary nodes dissected, and 3.4 times more likely to have a mastectomy. Thus, as a result, the detection of earlier-stage cancer by screening can substantially decrease the morbidity associated with breast cancer treatment.
Our DBMR team has investigated the global HER2-positive breast cancer treatment market and witnessed that the expected CAGR of the market tends to be around 1.50% in the mentioned forecast period. North America is expected to have the highest market growth due to the rise of HER2-positive breast cancer cases, favorable government policies, and advanced healthcare facilities. Asia-Pacific dominates the market due to the increase government initiatives and rapidly increasing disposable income.
To know more about the study, kindly visit: https://www.databridgemarketresearch.com/reports/global-her2-positive-breast-cancer-treatment-market
- Reduced Death Rate
Several indicators describe the effect of breast cancer screening for mortality. All organizations that distribute test guidelines agree that more aggressive screening will inevitably result in lower numbers of deaths. With the increasing age range and frequency of screening increases, the total reduction in mortality improves. Annual screening mammography between the ages of 40 and 84 results in a 40% reduction in mortality. Concrete contribution to the annual reduction in mortality for those aged 40 to 49 years ranges from 12% to 29%. The mortality rate was witnessed to be somewhat similar for women aged 40 to 49 at first screening compared to women over 50. Another common metric is the number needed to screen (NNS), which reports how many women need to be screened to prevent 1 breast cancer death. Since the incidence of breast cancer is higher in older women, the NNS decreases with age.
- False-Positives
There are two types of "false-positives" in breast cancer screening: false-positive recalls and false-positive biopsies. In a false-positive recall, females without breast cancer are recalled from a screening mammogram for added images to assess a questionable area. This occurs in ~6.5% of screening mammograms. A false-positive recall does not mean that a woman is told that she has breast cancer when in reality she does not; it instead signifies a request for added imaging that turns out to be normal or benign. False-positive recall rates are affected by the age at which women start screening. In general, a woman who conducts annual screening at age 40 years will have 1 false-positive recall every 10 years, while a woman who starts at age 50 years will have 1 false-positive recall every 11.5 years. The recall rate is around 50% higher on a baseline mammogram since the stability of potentially benign findings cannot be evaluated. Thus, there will be a hurdle before subsequent normalization in false-positive recalls at whatsoever age a woman starts screening.
- The Issue of Anxiety
Several indicators describe the effect of breast cancer screening for mortality. All organizations that distribute guidelines agree that more aggressive screening will inevitably result in lower numbers of death. With the increasing age range and frequency of screening increases, the overall reduction in mortality improves. Annual screening mammography between 40 and 84 years results in a 40% reduction in mortality. Complete contribution to the annual reduction in mortality those aged 40 to 49 years range from 12% to 29%. Mortality rates were similar for women aged 40 to 49 years at initial screening compared to women aged 50 and older. Fear is commonly reported after screening or biopsy has been discontinued due to the possibility of breast cancer. Women state that different coping mechanisms need to be used to deal with uncertainty. Fear is often mentioned at the expense of breast cancer screening because it was deemed unnecessary. Even if it is an emotional experience post-weaning or biopsy may be intense, these sensations are short-lived, such as no measurable long-term anxiety. Women can usually take further diagnostic imaging or biopsy and review it later. Also, after a false positive mammogram of women report, an increased awareness of the possibility of breast cancer and a greater desire for future screening rises as it gives them a sense of security and calmness. Some studies have shown that false-positive mammography strengthened belief in benefit Screening, imaging technology and harm reduction after fear.
- Over Diagnosis
Over diagnosis means the detection of cancer at screening that would otherwise have never been clinically evident in the woman's lifetime. Over diagnosis can be of two kinds such as obligate and non-obligate. Obligate over diagnosis occurs when a woman dies from other causes before her screen-detected cancer becomes clinically apparent. Non-obligate over diagnosis occurs when a screen-detected cancer fails to progress to being clinically apparent. All screening studies cause some over diagnosis, since the goal is to identify patients before they become symptomatic. Direct measurement of over diagnosed breast cancer is not ethically viable so predictions are based on randomized controlled trials. Estimates state that for all women aged more than 40 years, but are increased by older women who have competing comorbidities and shorter life-expectancies.
Non-obligate over diagnosis is also very low because of the increased possibility of biologically aggressive cancer and the long duration over which even a slow growing cancer has to progress. No such cases of spontaneous regression or disappearance were stated among 479 untreated cancers visible on imaging. Thus, a rare, non-progressive breast cancer detected through annual mammography at age 40 years would still be apparent on biennial mammography at age 50. Thus, even though breast cancer over diagnosis may influence an older woman's decision of when to stop screening, the extremely low rates of over diagnosis in women aged 40 to 49 years should not influence when to start or how often to undergo screening.
- Radiation Injury
Increased exposure to radiation is considered as a potential harm of screening mammography. Federal law sets a guideline of having a regulatory limit of 3.0 mGy for each mammogram view of an average-sized breast, and a typical screening mammogram includes 2 views of each breast. Modern digital mammography and digital breast tomosynthesis specifically uses radiation doses far less than the mandated upper limit. It is expected that a woman undergoing annual screening mammography from age 40 to 49 years will develop a fatal radiation-induced breast cancer on average once every 76,000 to 97,000 years. Furthermore, radiation safety in radiology in general is very essential, but the severe low risk of radiation-induced injury from mammography should not deter screening.
Our DBMR team has investigated the radiation injury drug market and witnessed that ongoing research and products under clinical trials are the factors for the growth of radiation injury drug market. North America accounts the largest market share due to increased incidence of patients with cancer, therefore, demand for radiotherapy has increased in North America region and increased the healthcare expenditure. Europe accounts for the second largest share due to increase in treatment of radiation injury, for instance, cutaneous radiation injury treatment is high in Europe region. Asia-Pacific also has a market share especially in China due to increase in number of patients and lower cost of treatment.
To know more about the study, kindly visit: https://www.databridgemarketresearch.com/reports/global-radiation-injury-drug-market
Conclusion:
Mammography has been a matter of debate for several years now. A screening mammogram's importance depends on a woman's overall health. The benefits and risks of mammography screening for women in their 40s are different than for older women because of their age, reduced comorbidities, and greater likelihood of more aggressive breast cancer. Until now, only limited studies have been published that were precisely designed to evaluate the effect of breast cancer screening in women younger than 50 years. Till date, the effectiveness of breast cancer screening with mammography for women aged 40-49 years has not been proven in several randomized trials.
Key Highlights: